不整脈ってなに?
講演者

一宮西病院
循環器内科部長 / 不整脈センター長
古川 善郎
大阪府大阪市出身。1996年、兵庫医科大学卒業。公立八鹿病院、大阪急性期・総合医療センターを経て、2021年より一宮西病院。
趣味は旅行、飲食、登山、ゴルフ。
⇒プロフィールの詳細はこちら
循環器内科部長 / 不整脈センター長
古川 善郎
大阪府大阪市出身。1996年、兵庫医科大学卒業。公立八鹿病院、大阪急性期・総合医療センターを経て、2021年より一宮西病院。
趣味は旅行、飲食、登山、ゴルフ。
⇒プロフィールの詳細はこちら
不整脈とは
正常ではない脈、不整脈
不整脈とは何でしょうか。不平、不満、不調など、“不”がつく単語にはいろいろあると思いますが、不整脈の“不”というのは、後ろの単語を否定する言葉です。つまり不整脈というのは、正常の脈ではないものをいいます。
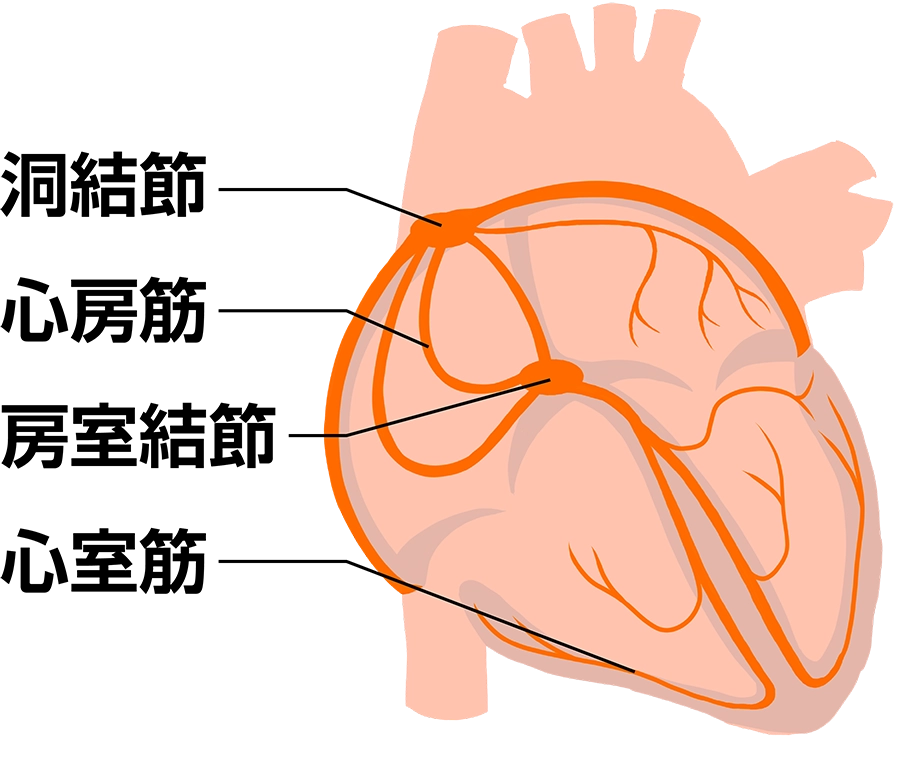
そうなるとその正常の脈というものを知らないことには、なかなか不整脈というのはわからないわけです。正常の脈というのは、医学用語では“正常洞調律”といいます。
心臓には洞結節という、人間が生まれつき持っているペースメーカがあります。このペースメーカから1分間に60~100回ぐらい電気が発生して、その電気が隣の細胞に伝わることで電気が流れていきます。そして電気が流れることによって、心臓が動くわけです。
心臓には洞結節という、人間が生まれつき持っているペースメーカがあります。このペースメーカから1分間に60~100回ぐらい電気が発生して、その電気が隣の細胞に伝わることで電気が流れていきます。そして電気が流れることによって、心臓が動くわけです。
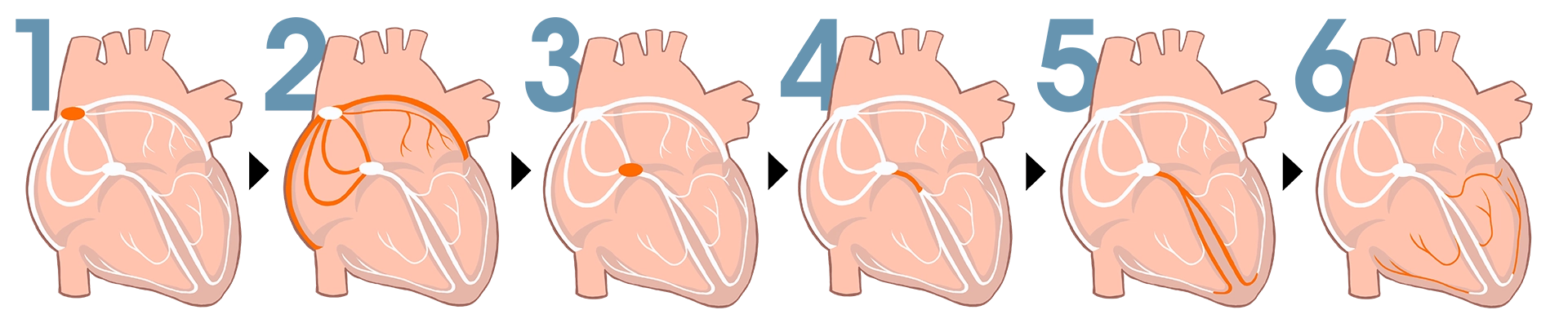
洞結節から発生した電気は、まず心房筋に0.5m/秒の速さで伝わっていきます(①②)。そして房室結節というところを、心房筋と比べて10分の1のスピード(0.05m/秒)でゆっくりと短い距離を進みます(③④)。短い距離を進んだあと、今度は一気にすごく速いスピード(5m/秒)で心臓全体に広がって心筋が収縮する(⑤⑥)。こういった流れになっているわけです。
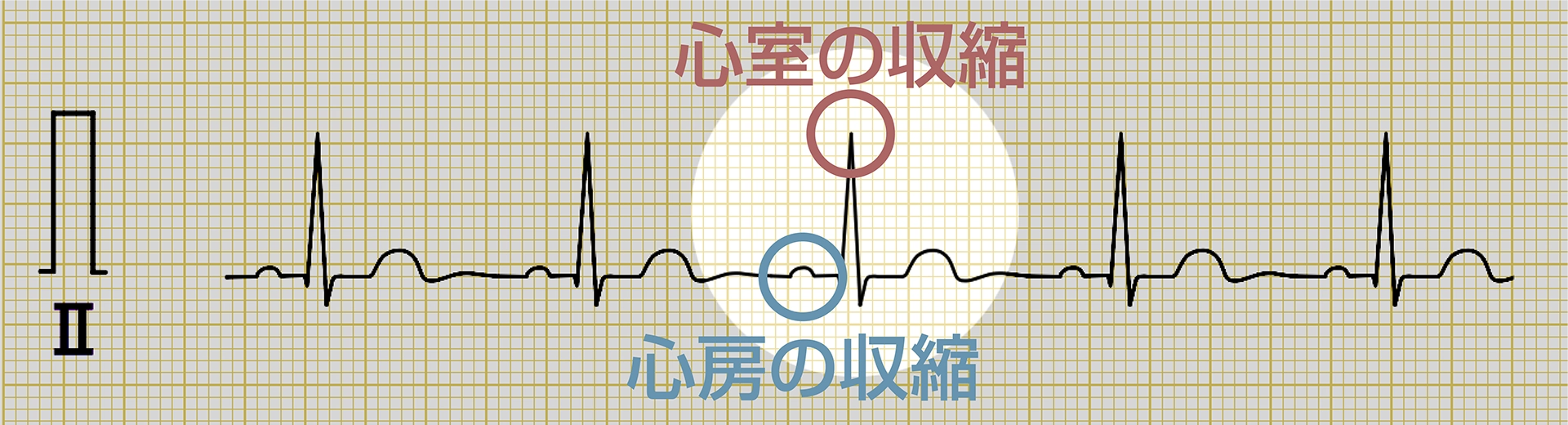
心電図の例
心電図を見ると、そういった流れが表れています。まず最初の小さな波は心房の収縮、次の大きな波は心室の収縮、最後の波は心室の拡張なんです。この3つの波がワンセットになって、一定のリズムで続いていく。これが正常の脈=正常の心臓の動きです。
正常な脈ではまず心房筋に電気が流れ、心房が収縮します。次に心房から心室へ向けて、房室結節を“ゆっくり”電気が伝わるわけですが、この“ゆっくり”というのがすごく重要です。心房から心室にゆっくりと送られた血液が十分なタメを作ってから、一気に心室を収縮することで血液を全身に送り出す。そういったすごく理にかなった動きをするのが心臓という臓器なんです。
みなさんの心臓は何の意識もなく勝手に動いています。こういった正常な状態のときには、何の症状もなくて心地よく動いているわけですが、これが崩れてくることを不整脈といいます。
みなさんの心臓は何の意識もなく勝手に動いています。こういった正常な状態のときには、何の症状もなくて心地よく動いているわけですが、これが崩れてくることを不整脈といいます。
不整脈の分類
不整脈にはいろんな名前があります。今回のお話の中心にある心房細動だったり、心房粗動、房室ブロック、心室頻拍…。いろんな名前があるんですけれども、これ全部含めて不整脈というものです。
よく心房細動と診断されたときに「私は不整脈じゃないんですか?」という方がいらっしゃいますが、不整脈というのはこれら全ての疾患を大きくまとめたものです。
これらの疾患の名前は、不整脈が起こっている場所と、何が起こっているかによって決まります。例えば、不整脈は大きく分けて遅くなる不整脈と速くなる不整脈の2つです。
よく心房細動と診断されたときに「私は不整脈じゃないんですか?」という方がいらっしゃいますが、不整脈というのはこれら全ての疾患を大きくまとめたものです。
これらの疾患の名前は、不整脈が起こっている場所と、何が起こっているかによって決まります。例えば、不整脈は大きく分けて遅くなる不整脈と速くなる不整脈の2つです。
| 場所 | 症状 | 疾患名 |
| 洞結節 | 機能低下 | 洞不全症候群 |
| 洞結節~心房間 | 伝導ブロック | 洞房ブロック |
| 心房~心室間 | 房室ブロック |
| 場所 | 頻度 |
| 心房(上室性) or 心室 | 期外収縮(1~数発) |
| 頻拍(100~250発/分) | |
| 粗動(250~350発/分) | |
| 細動(350発~/分) |
遅くなる徐脈性不整脈は、生まれつき持っているペースメーカ(=洞結節)の調子が悪くなる洞不全症候群だったり、心房と心室のつなぎ目(=房室結節)に電気が流れなくなってしまうような房室ブロックがあります。
速くなる頻脈性不整脈でしたら、起こっている場所が心房なのか、心室なのか。あとはその回数が1発~数発だけのもの(=期外収縮)から、1分間に350~400回ぐらいすごく速く動くもの(=細動)まであります。こういった起こっている場所と回数の組み合わせで、疾患の名前が決まります。
今回お話しする心房細動というのは、心房で起こっている細動=心房の心拍数が300~400回になるということを言っているわけです。
速くなる頻脈性不整脈でしたら、起こっている場所が心房なのか、心室なのか。あとはその回数が1発~数発だけのもの(=期外収縮)から、1分間に350~400回ぐらいすごく速く動くもの(=細動)まであります。こういった起こっている場所と回数の組み合わせで、疾患の名前が決まります。
今回お話しする心房細動というのは、心房で起こっている細動=心房の心拍数が300~400回になるということを言っているわけです。
心房細動とは
心房細動は不整脈のひとつ
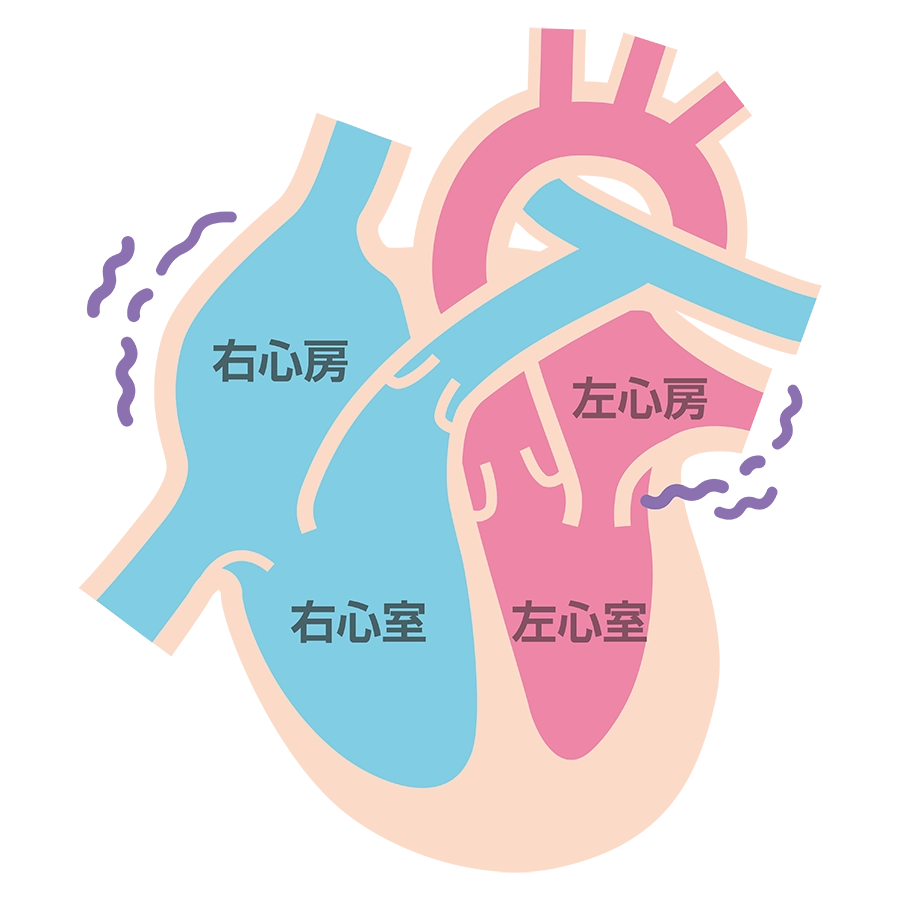
心房細動というのは、不整脈のひとつです。心房が1分間に350回以上細かく動くので、心房細動というわけです。
心房細動になると、血液を蓄える心房が絶えず細かくそして不規則な動きをします。心房が大きく収縮できないので、血液が淀みがちになるのが特徴です。
心房細動になると、血液を蓄える心房が絶えず細かくそして不規則な動きをします。心房が大きく収縮できないので、血液が淀みがちになるのが特徴です。
心房細動の人口
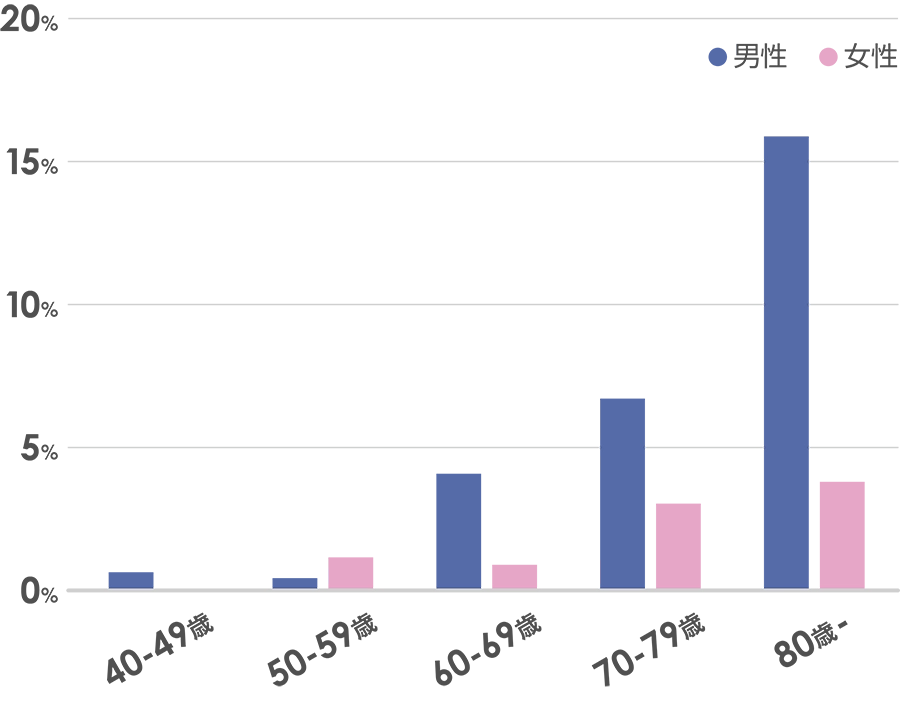
出典:藤島正敏「脳血管障害のリスクファクターとしての心疾患」(循環器専門医 1998年6巻1号 p.19-26)
心房細動というのは、高齢者にすごく多い病気です。このグラフは年間の年齢別発症率なんですけれども、40代・50代というのは男女問わず人口の1%未満しか起こらないのに対して60代くらいからだんだん増えてきまして、80代では男性では15%、女性でも5%弱くらいの人に心房細動が起きるようなすごくよく見る病気です。
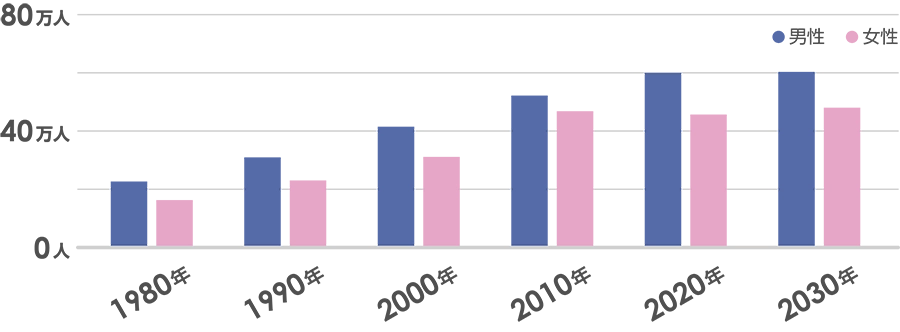
出典:Ohsawa M, et al. J Epidemiol 2005;15(5):194-196.
心房細動の人口というのは、(潜在的な患者数を含むと)現在200万人弱くらいいるんじゃないかといわれています。日本の人口が1億人ぐらいと考えると全体の2%弱ぐらい、高齢の方に限って言えばもっともっと高い頻度でみられます。日本の人口は今後減少していくといわれていますけれども、心房細動の患者さんの数は2030年くらいまでは増加していくんじゃないかと見込まれています。
心房細動の原因
心房細動の原因で、まず一番大事なのは年齢です。年を10歳取るごとにリスクが2倍になるので、高齢になるとだんだん発症しやすくなる。ただ、年を取ることは防ぎようがないので、これに関しては予防は無理だと思います。
あと、心臓の病気や高血圧、糖尿病があるとリスクが増えます。心臓の病気というのも生活習慣病の大もとになることが多いですから、やはりこうした生活習慣病を改善するというのが重要なのかもしれません。
あと、睡眠不足やお酒、ストレスも心房細動の原因になりますので、規則正しい生活を送ることが心房細動にならない秘訣といわれています。ですが、現代に生きている我々にとって、こういったことからは逃げたくてもなかなか逃げられない。やはり心房細動から100%逃れるということは、難しいんじゃないかと思います。
あと、心臓の病気や高血圧、糖尿病があるとリスクが増えます。心臓の病気というのも生活習慣病の大もとになることが多いですから、やはりこうした生活習慣病を改善するというのが重要なのかもしれません。
あと、睡眠不足やお酒、ストレスも心房細動の原因になりますので、規則正しい生活を送ることが心房細動にならない秘訣といわれています。ですが、現代に生きている我々にとって、こういったことからは逃げたくてもなかなか逃げられない。やはり心房細動から100%逃れるということは、難しいんじゃないかと思います。
| 加齢 | 年を10歳取るごとに2倍 |
| 心不全 | 約5倍 |
| 弁膜症 | 約3倍 |
| 心筋梗塞の既往 | 約2倍 |
| 高血圧 | 約1.5倍 |
| 糖尿病 | 約1.4倍 |
| 甲状腺機能亢進症 | |
| 睡眠不足 | 現代人では逃げることが難しい |
| アルコール | |
| ストレス |
心房細動の診断
心房細動の診断ですけれども、これは心電図を見れば一目瞭然です。
心房細動は大きく分けて発作性心房細動と持続性心房細動があります。発作性心房細動というのは、普段は正常なんですけれども、時々心房細動になる。不整脈というのは、心房細動が起きているときに心電図をとらなければ診断ができません。ですので、発作時に心電図をとるということが、診断に一番重要なことになってきます。大体の場合、発作性心房細動は症状が強いことが多いので、症状があるときに受診して、心電図をとってもらうことになります。
持続性心房細動は、逆にいつでも心房細動が起きている状態。症状も軽いことが多いので本人も自覚がなく、健康診断等を受診したときに初めて心房細動に気づくという方もいらっしゃいます。
では、発作性心房細動と持続性心房細動は全く別物かというと、そうではありません。多くの場合、発作性心房細動は発作の頻度がだんだん増えていきます。それまで1年に一回だったのが月に一回になり、2週間に一回になり、毎日になり…。持続時間ももともとは10分で終わっていたものが1時間続くようになり、半日続くものが1日続くようになり…。そのうちだんだん止まらなくなってきます。年間5%ぐらいの人は持続性に移行するといわれています。
心房細動は大きく分けて発作性心房細動と持続性心房細動があります。発作性心房細動というのは、普段は正常なんですけれども、時々心房細動になる。不整脈というのは、心房細動が起きているときに心電図をとらなければ診断ができません。ですので、発作時に心電図をとるということが、診断に一番重要なことになってきます。大体の場合、発作性心房細動は症状が強いことが多いので、症状があるときに受診して、心電図をとってもらうことになります。
持続性心房細動は、逆にいつでも心房細動が起きている状態。症状も軽いことが多いので本人も自覚がなく、健康診断等を受診したときに初めて心房細動に気づくという方もいらっしゃいます。
では、発作性心房細動と持続性心房細動は全く別物かというと、そうではありません。多くの場合、発作性心房細動は発作の頻度がだんだん増えていきます。それまで1年に一回だったのが月に一回になり、2週間に一回になり、毎日になり…。持続時間ももともとは10分で終わっていたものが1時間続くようになり、半日続くものが1日続くようになり…。そのうちだんだん止まらなくなってきます。年間5%ぐらいの人は持続性に移行するといわれています。

正常洞調律の心電図
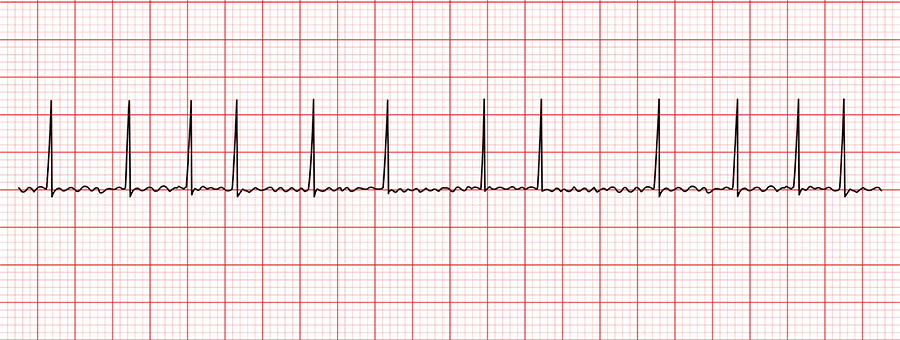
心房細動の心電図
正常な心電図をみると、心室が動いているときの大きな波があって、その間隔から大体一定のリズムで心臓が動いていることがわかります。
一方、心房細動の心電図ではギザギザの細かい動きになっていて、このように脈がバラバラになるのは絶対性不整脈とも呼ばれています。先ほどあった心房の小さな波(=P波)がなくなり、真ん中の線(=基線)が不規則に揺れて、心室の大きな波もバラついているというのが心房細動の特徴です。
この心電図は、知識がある人であれば誰が見ても心房細動と診断できるもの。僕らとしてはとにかく心電図をとるというのが、一番の診断につながるわけです。
一方、心房細動の心電図ではギザギザの細かい動きになっていて、このように脈がバラバラになるのは絶対性不整脈とも呼ばれています。先ほどあった心房の小さな波(=P波)がなくなり、真ん中の線(=基線)が不規則に揺れて、心室の大きな波もバラついているというのが心房細動の特徴です。
この心電図は、知識がある人であれば誰が見ても心房細動と診断できるもの。僕らとしてはとにかく心電図をとるというのが、一番の診断につながるわけです。
心房細動と診断されたら
心房細動と診断されたとき、患者さんの立場として、また私たち医者の立場としてどういうことを考えるべきでしょうか。
まず、その病気は命に関わるものなのか、命に関わらなくても生活に大きく関わる問題=合併症がないか、あるいは生活がしづらくなるかといったことを考える必要があります。
まず、その病気は命に関わるものなのか、命に関わらなくても生活に大きく関わる問題=合併症がないか、あるいは生活がしづらくなるかといったことを考える必要があります。
毎日の生活がしづらくなるか?
実は心房細動の症状というのは、人それぞれ千差万別なんです。息が苦しくて動悸がして立っていられないぐらい強い症状を訴える方もいらっしゃれば、全く症状のない方もいます。強い症状の方はすぐ病院に来るようになりますけれども、無症状の方は健康診断等で見つかったりもします。
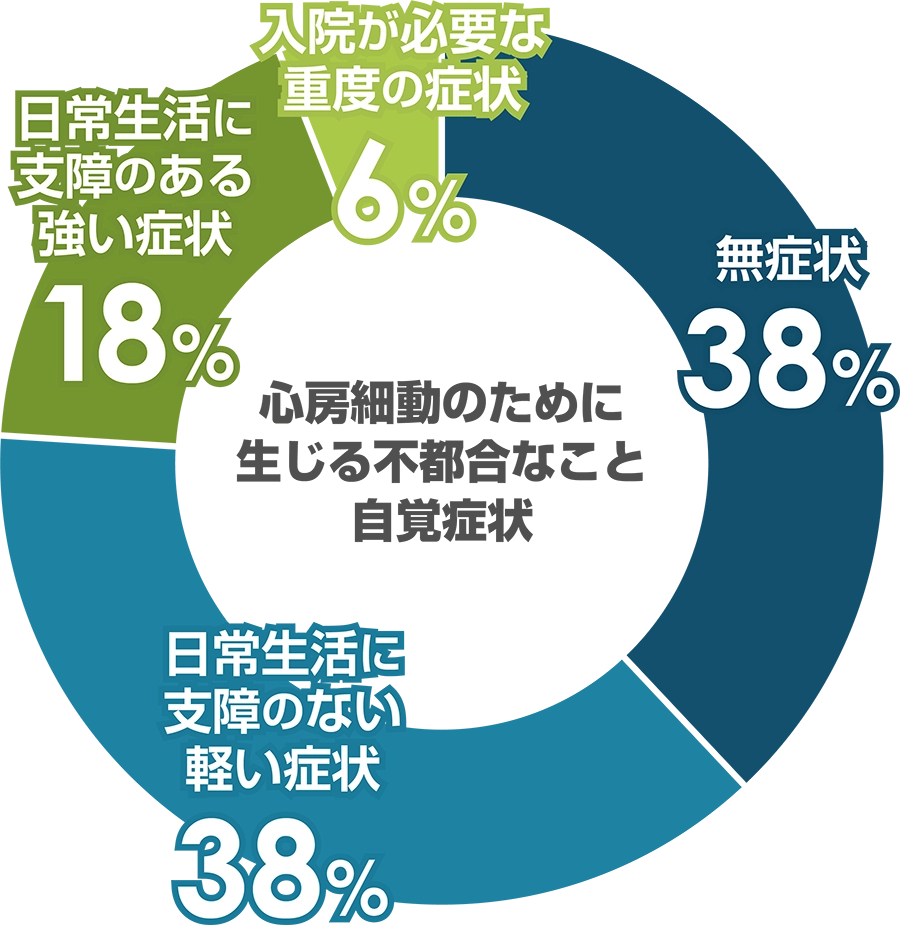
出典:山下武志「NHK出版 病気がわかる本 心房細動に悩むあなたへ」(NHK出版)
心房細動患者全体の症状の頻度がどのくらいあるのかをみてみますと、無症状の方が4割ぐらい、症状は多少あるけど生活にはほとんど支障がない方も4割弱いらっしゃいます。2つ合わせて全体の約4分の3の方があまり症状がないということなんです。
日常生活に支障がある、あるいは入院が必要なぐらい強い症状の方が残り4分の1くらいですので、心房細動の症状をお持ちの方の多くはあまり症状がないわけなんです。
日常生活に支障がある、あるいは入院が必要なぐらい強い症状の方が残り4分の1くらいですので、心房細動の症状をお持ちの方の多くはあまり症状がないわけなんです。
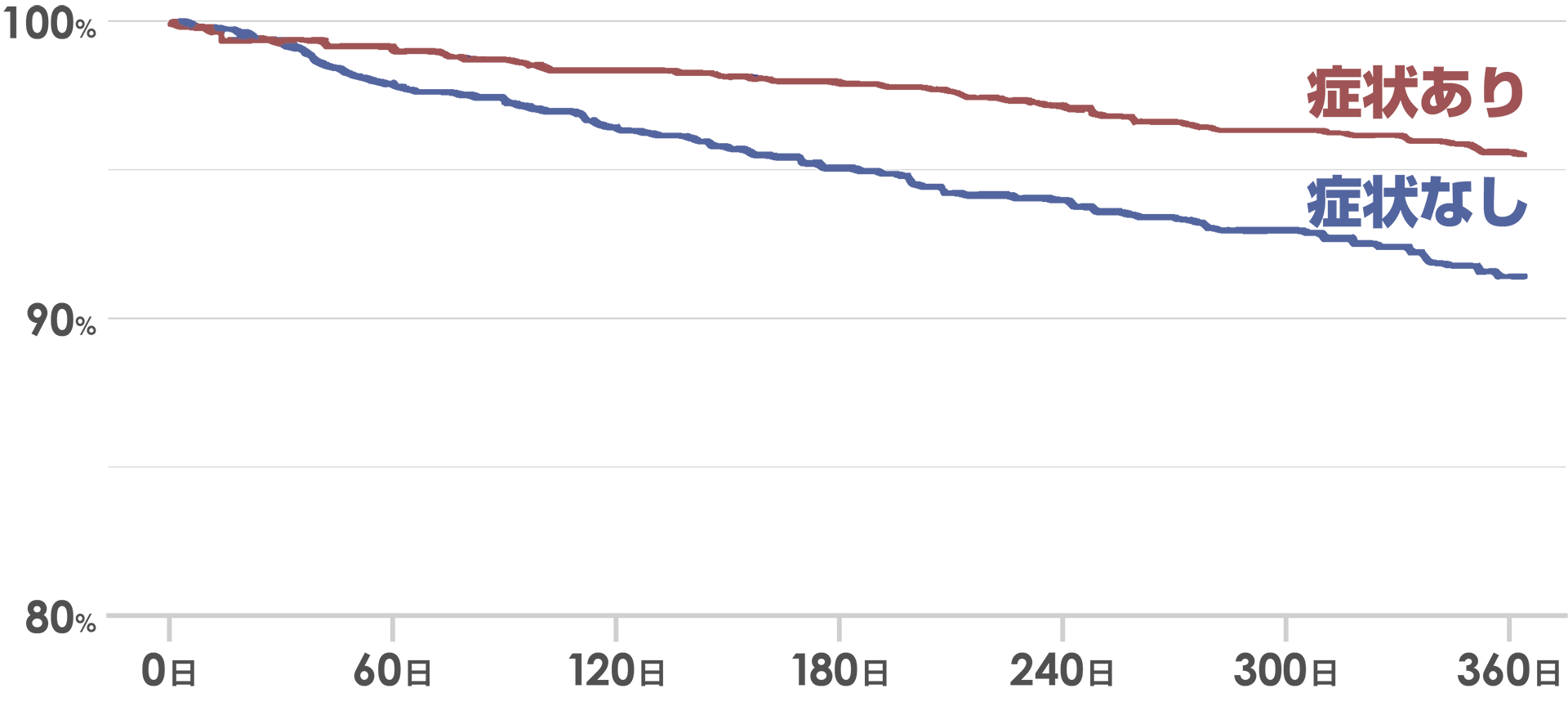
出典:The American Journal of Medicine 2015;128(5):509-518.e2
症状がなければ放置していいのかというと、そういうわけではありません。こちらのグラフは症状のある方とない方のその後の生存率を比べた臨床研究の結果ですけれども、実は症状がない方は症状のある方よりも早く亡くなっています。これは合併症などの問題があるからなんです。
心房細動の合併症
生活に大きく関わる問題、合併症
心房細動の合併症には、どんなものがあるでしょうか。大きな合併症には、脳梗塞や心不全があります。心房細動ではない方と比べて、脳梗塞はリスクが5倍、心不全も4倍多くなるといわれています。
ほかにも認知症やうつ病、腎機能障害などとも関連するといわれており、心房細動は健康寿命を大きく下げる可能性があります。ですので、私たち医者は心房細動についてしっかり治療する必要があると思っています。
ほかにも認知症やうつ病、腎機能障害などとも関連するといわれており、心房細動は健康寿命を大きく下げる可能性があります。ですので、私たち医者は心房細動についてしっかり治療する必要があると思っています。
心房細動が起こす脳梗塞
心房細動になると、なぜ脳梗塞のリスクが高まるのでしょうか。心房細動は、心房が1分間に300~400回くらいのペースですごく細かく動きます。そうなると心房の中で血液が淀んで、血の塊(=血栓)ができるわけです。その血栓はあるとき突然心房から飛んでいって、その血栓は脳に飛んでいきます。脳は重要な臓器なので血流が一番多く、血栓が飛んでいきやすい箇所なんです。そこで血栓が詰まって、大きな脳梗塞を起こしてしまうのですが、これを心房細動の脳梗塞=心原性脳梗塞といいます。この心原性脳梗塞を起こすもととなる病気が心房細動です。
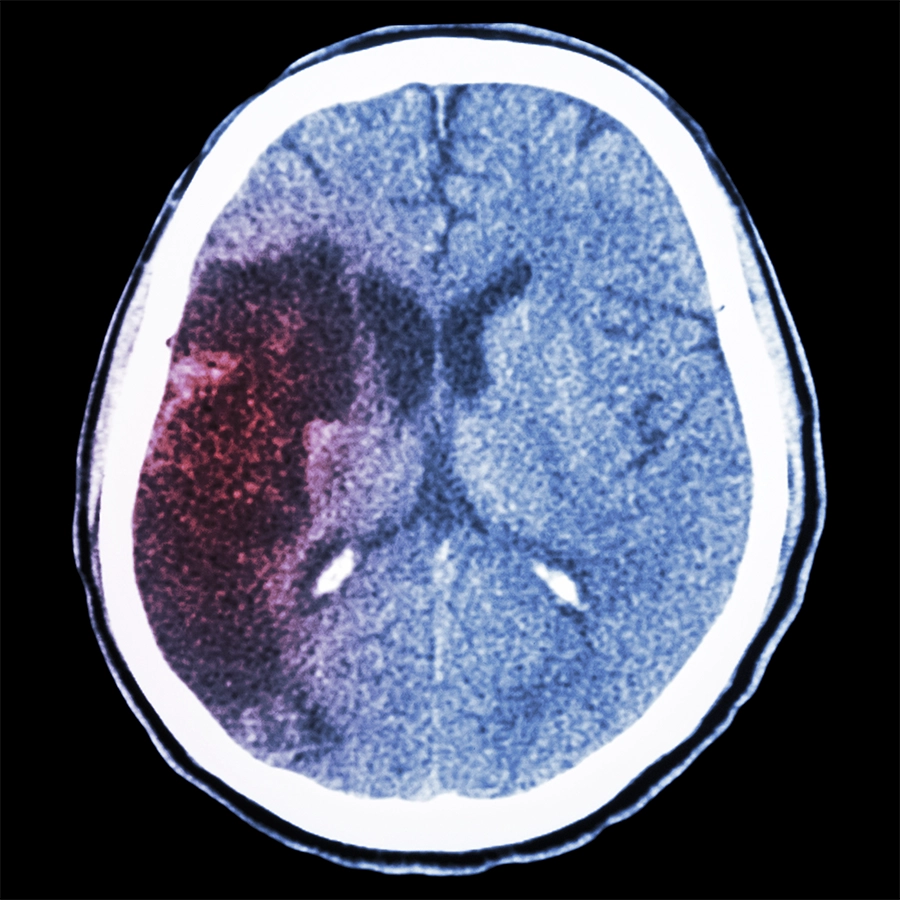
脳梗塞のCT画像
このCT画像は、脳梗塞によって脳の約3分の1が大きなダメージを受けたという方のもので、こういった大きな脳梗塞はノックアウト型脳梗塞ともいわれます。
心房細動患者ですと、こういった脳梗塞のリスクが5倍に増えるわけですが、これを防ぐのが私たち医者の一番大事な仕事だと思っています。
心房細動患者ですと、こういった脳梗塞のリスクが5倍に増えるわけですが、これを防ぐのが私たち医者の一番大事な仕事だと思っています。
脳梗塞の予防
心房細動の患者さんに対して、脳梗塞を予防するために処方されるのが抗凝固薬です。血液をサラサラにするお薬として説明されていますが、抗凝固薬には大きく分けてワルファリンとDOAC(ドアック=直接経口抗凝固薬)という2種類があります。
ワルファリンには副作用が多いんですが、かつては抗凝固薬というとワルファリンしかなかったのでよく使われていました。ですが、10年くらい前にDOACが発売されて以降、処方される抗凝固薬はほとんどがDOACになっています。僕もここ最近で、患者さんにワルファリンを処方したことがほとんどありません。
ワルファリンには副作用が多いんですが、かつては抗凝固薬というとワルファリンしかなかったのでよく使われていました。ですが、10年くらい前にDOACが発売されて以降、処方される抗凝固薬はほとんどがDOACになっています。僕もここ最近で、患者さんにワルファリンを処方したことがほとんどありません。
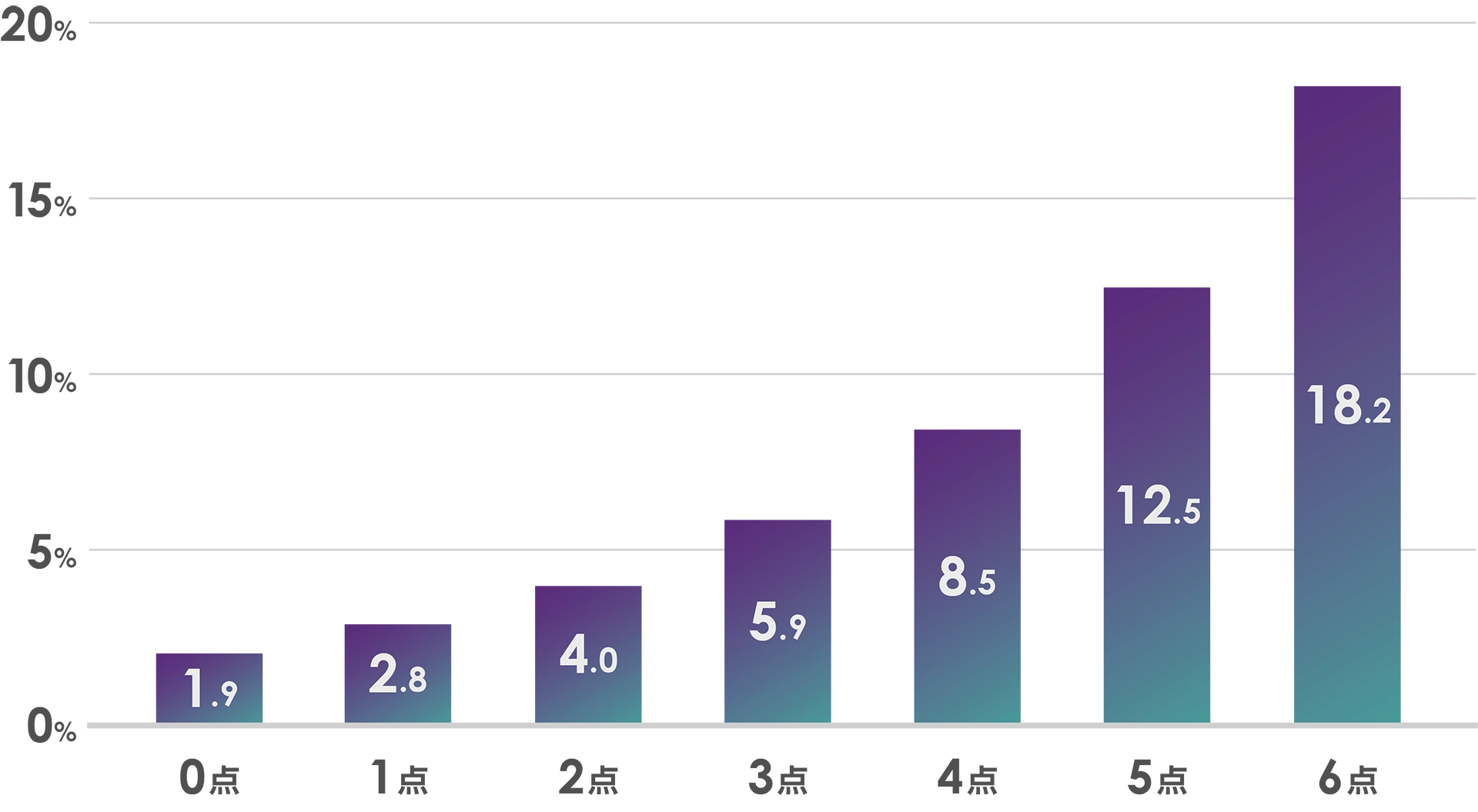
出典:JAMA.2001;285:2864–2870.
| 心不全 Congestive heart failure |
1点 |
| 高血圧 Hypertension |
1点 |
| 高齢(75歳以上) Age ≧75y |
1点 |
| 糖尿病 Diabetes Mellitus |
1点 |
| 脳梗塞 Stroke/TIA |
2点 |
心房細動患者の中でも、どういう方が脳梗塞を起こしやすいかというのもわかってきています。心房細動以外で、脳梗塞を合併しやすい疾患(心不全、高血圧、高齢、糖尿病、過去に脳梗塞を発症しているなど)を持ち合わせている方は、合併すればするほど脳梗塞の発症率が多くなるといわれています。私たち医者は、これらの疾患に点数をつけたCHADS2スコアとよばれる計算方法によって、脳梗塞になりやすいかどうかの指標としています。こういった心房細動以外のリスクを持っている人というのは、要注意だということです。
| - グラフ準備中 - |
CHADS2スコアのリスクが0~6点までの方それぞれに抗凝固薬を飲んでいただくと、やはりどのスコアのグループでも脳梗塞の発症率が下がっていきます。それでもリスクの低い方と比べると高い方は高いですけれども、飲まないよりは飲んでいるほうがずっといいといわれています。ですので、自分が心房細動を有しているとわかったら、そのリスクを医師に評価してもらった上で、この抗凝固薬を飲む必要があるか判断するといったことが重要になってきます。
合併症と認知症
もうひとつの大きな合併症が心不全。エコーで正常洞調律と心房細動の映像を比べてみると、一般のみなさんでも違いがわかるくらいに心房細動の状態だと左心室の動きが悪くなっています。このように動きが悪くなっている状態を心不全といいます。
また、脳梗塞や心不全になった結果、認知症のリスクも1.5倍増えるといわれています。
また、脳梗塞や心不全になった結果、認知症のリスクも1.5倍増えるといわれています。
心房細動は命に関わる病気?
一番大事なことは、心房細動自体が命に関わるかということです。
心房細動自体は、命には関わらないと思います。合併症である脳梗塞や心不全になって亡くなることはあるかもしれませんが、心房細動という不整脈だけで死ぬかというと、そんなことはありません。
ですが、まだ治療が発展していなかった1990年代の研究で、心房細動と診断された方が治療せずにいるとどうなるかといったものがあります。
心房細動自体は、命には関わらないと思います。合併症である脳梗塞や心不全になって亡くなることはあるかもしれませんが、心房細動という不整脈だけで死ぬかというと、そんなことはありません。
ですが、まだ治療が発展していなかった1990年代の研究で、心房細動と診断された方が治療せずにいるとどうなるかといったものがあります。
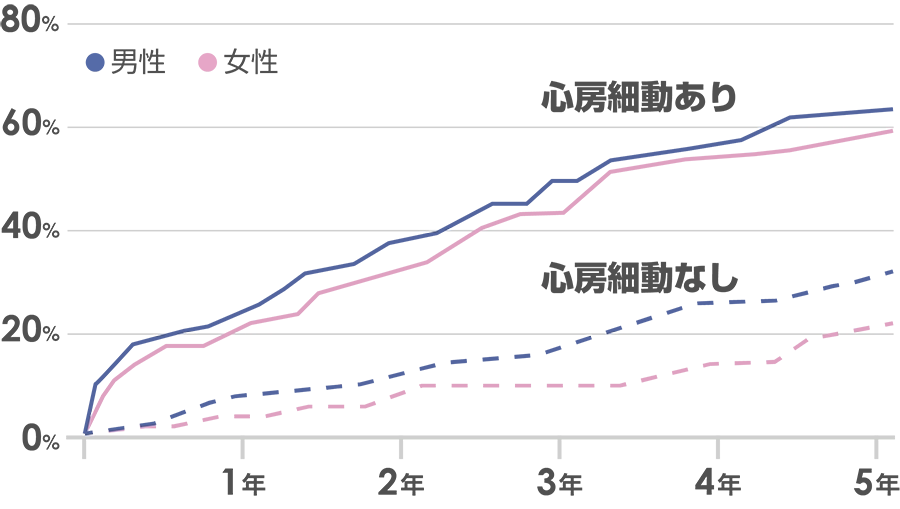
55~74歳の一般住民
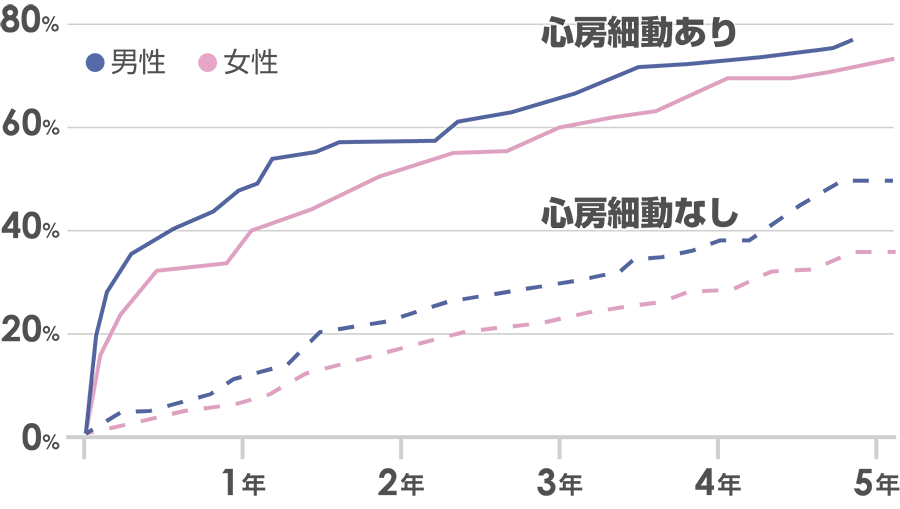
75~94歳の一般住民
出典:Circulation. 1998;98:946-952.
こちらのグラフのように、心房細動を放置していると亡くなる方が多いです。
ただ、これは心房細動自体で亡くなっているというよりは、脳梗塞を発症した際に初めて心房細動が判明したという方なんです。そういった脳梗塞を発症した方について、発症後の生存率を調査した研究になっています。
心房細動のない方の曲線とある方の曲線を、平行移動して重ねてみると差がみえてきます。心房細動のない方も当然年を取るごとに亡くなる方がいらっしゃるんですが、心房細動がある方は亡くなるペースが少し早い。特に55~74歳の若い年代のほうが、ペースの早さが顕著に表れているのかなと思います。
心房細動単体で直接亡くなっているわけではないけれども、放っておいたらよくない疾患であるのは間違いないことかと思います。
ただ、これは心房細動自体で亡くなっているというよりは、脳梗塞を発症した際に初めて心房細動が判明したという方なんです。そういった脳梗塞を発症した方について、発症後の生存率を調査した研究になっています。
心房細動のない方の曲線とある方の曲線を、平行移動して重ねてみると差がみえてきます。心房細動のない方も当然年を取るごとに亡くなる方がいらっしゃるんですが、心房細動がある方は亡くなるペースが少し早い。特に55~74歳の若い年代のほうが、ペースの早さが顕著に表れているのかなと思います。
心房細動単体で直接亡くなっているわけではないけれども、放っておいたらよくない疾患であるのは間違いないことかと思います。
心房細動の治療
心房細動の治療には大きく分けてお薬による薬物療法、カテーテルによる手術=カテーテルアブレーションの2つがあります。
薬物療法の向き不向き
抗不整脈薬を使用した薬物治療には、いろいろな副作用があります。
そのひとつに、心房細動が止まったときに心臓が数秒間止まるというものがありまして、その結果失神して気を失ってしまう方がいらっしゃいます。これは特に高齢者になると増えてきます。
ほかにも、心臓の動きが速くなりすぎるような命に関わる不整脈に発展したりすることもあります。
どうしても高齢になってくると腎臓の機能が悪くなってきたり、ほかの疾患が増えてくるということもありますので、抗不整脈薬というのは強く使いづらいところがあります。
そのひとつに、心房細動が止まったときに心臓が数秒間止まるというものがありまして、その結果失神して気を失ってしまう方がいらっしゃいます。これは特に高齢者になると増えてきます。
ほかにも、心臓の動きが速くなりすぎるような命に関わる不整脈に発展したりすることもあります。
どうしても高齢になってくると腎臓の機能が悪くなってきたり、ほかの疾患が増えてくるということもありますので、抗不整脈薬というのは強く使いづらいところがあります。
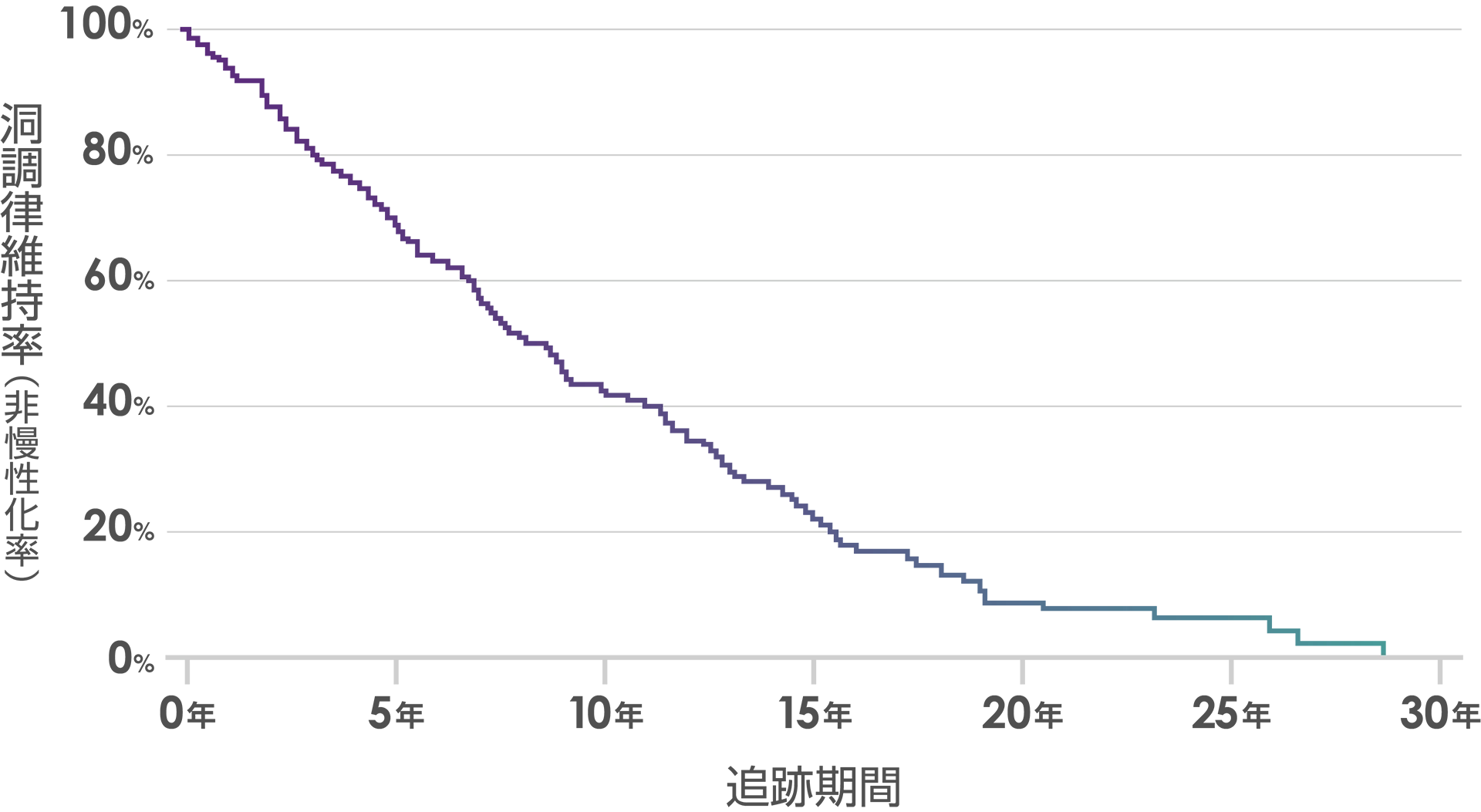
出典:Circulation Journal, 2004;68:568-572
そしてもうひとつ、不整脈のお薬を使用していてもやっぱり限界があります。
このグラフは、発作性心房細動の患者さんに対して、薬を使って正常な状態を維持しようとした結果、30年の間でどれだけの方が慢性化したかという調査結果です。循環器の専門医が頑張っていても、だいたい10年経つと6割の方、20年経つと9割の方が慢性化してしまう。
心房細動というのは、年齢とともにどうしてもコントロールできなくなってくるのが実情だと思います。
このグラフは、発作性心房細動の患者さんに対して、薬を使って正常な状態を維持しようとした結果、30年の間でどれだけの方が慢性化したかという調査結果です。循環器の専門医が頑張っていても、だいたい10年経つと6割の方、20年経つと9割の方が慢性化してしまう。
心房細動というのは、年齢とともにどうしてもコントロールできなくなってくるのが実情だと思います。
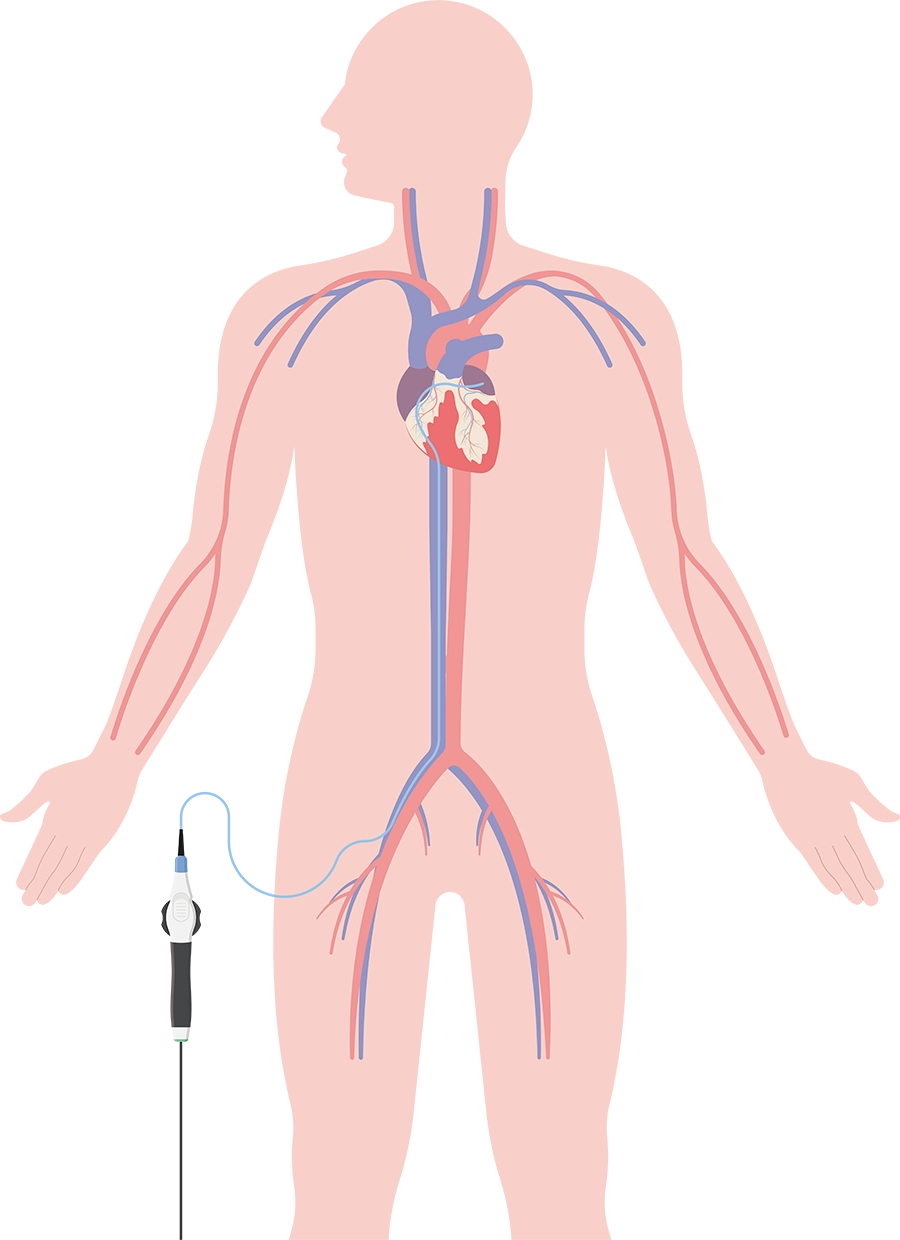
カテーテルアブレーション
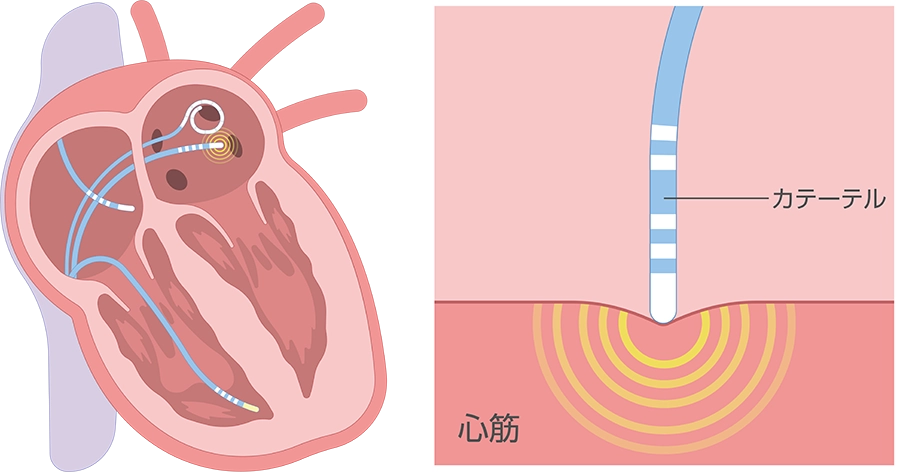
そういったなかで、私たち医者が最近おこなっている治療法がカテーテルアブレーションです。まず、患者さんにベッドで横になっていただいて、足の付け根から細い管(=カテーテル)を心臓まで上げていきます。その細い管の先端を心臓に当てて、弱い電流を流すことで心臓の筋肉を焼いて、不整脈をコントロールするといった方法です。
ここ10年の間で、心房細動に対するアブレーションもどんどん進歩しています。今は術前に撮ったCT画像をコンピューターで見ながら、カテーテルがどこにあるかというのをリアルタイムに確認しながらアブレーションできるようになっているので、安全性も有効性もすごく高まっています。このアブレーションを実施する症例の中でもやはり心房細動が圧倒的に多くて、私がこれまでおこなったアブレーション手術件数のうち7割ぐらいは心房細動患者でした。
ここ10年の間で、心房細動に対するアブレーションもどんどん進歩しています。今は術前に撮ったCT画像をコンピューターで見ながら、カテーテルがどこにあるかというのをリアルタイムに確認しながらアブレーションできるようになっているので、安全性も有効性もすごく高まっています。このアブレーションを実施する症例の中でもやはり心房細動が圧倒的に多くて、私がこれまでおこなったアブレーション手術件数のうち7割ぐらいは心房細動患者でした。
アブレーションのメリット
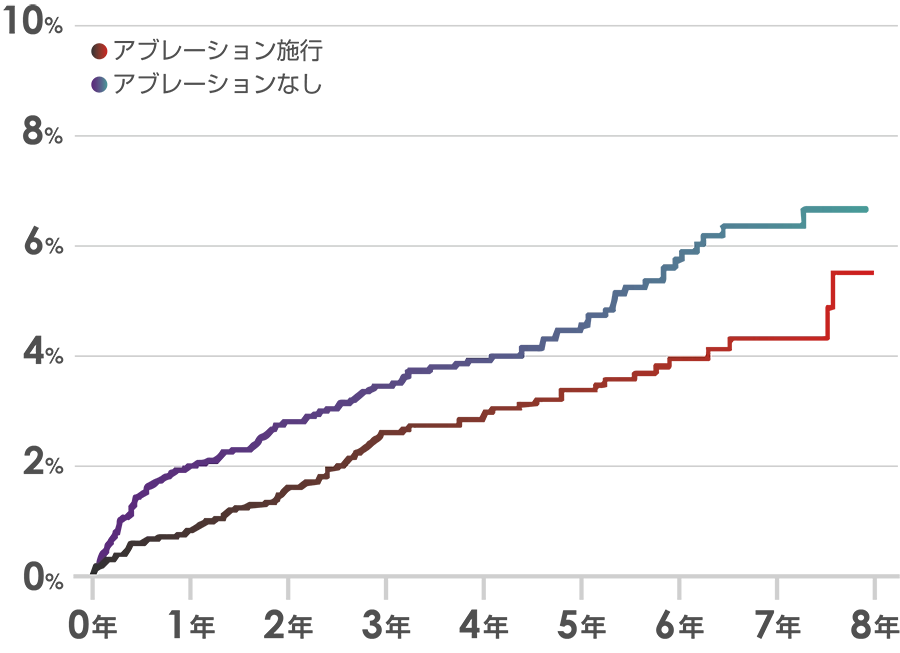
脳卒中の発症率
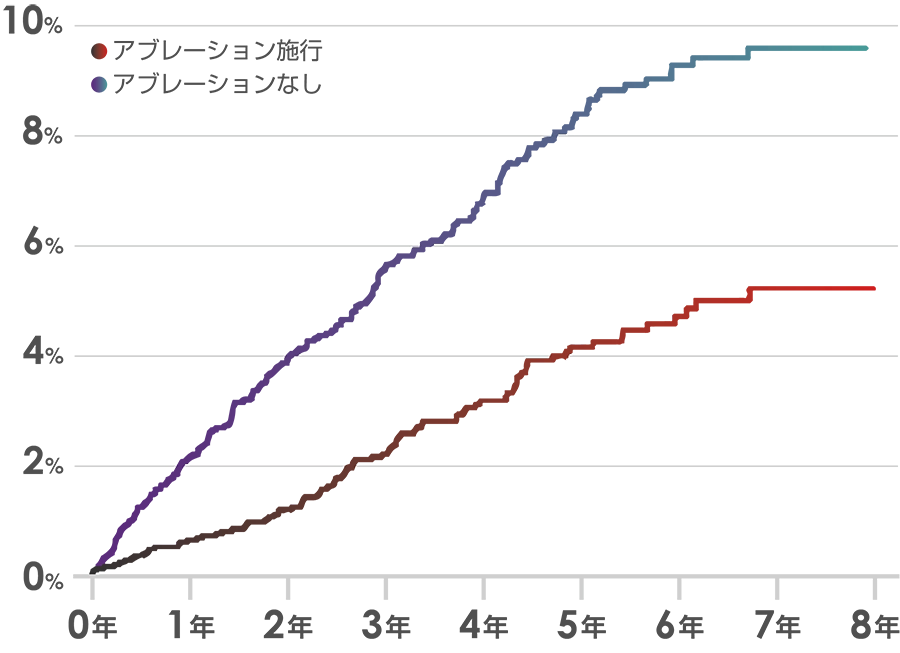
死亡率
出典:European Heart Journal, 2016;37:2478-2487
アブレーションするとどうなるかということで、アブレーションしている方としていない方を8年間経過観察をした研究があります。まず、脳卒中の発症率を見ますと、やはりアブレーションしているほうが発症率は少なくなりそうです。また、心不全などで亡くなるリスクも少なくなるといわれていますので、医者としてはアブレーションができる方にはおすすめの治療法かなと思っています。
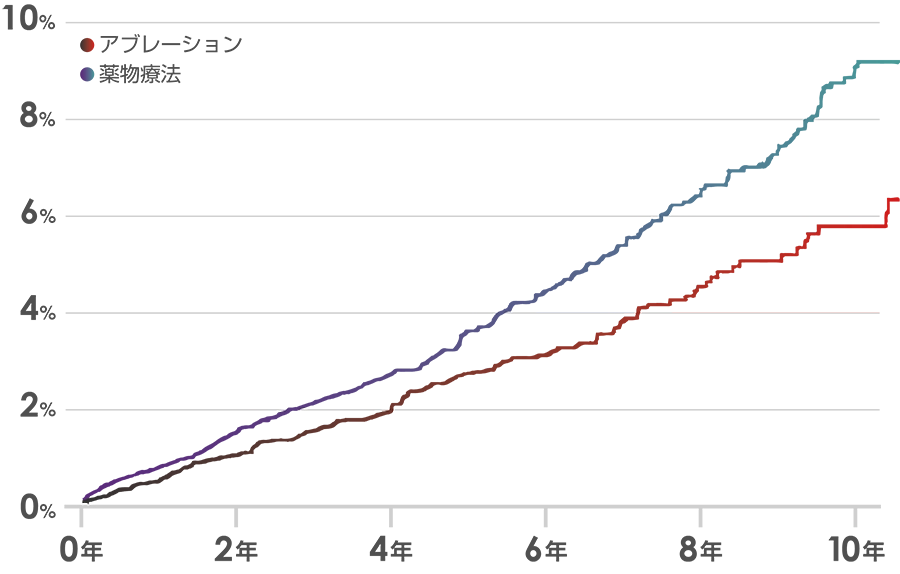
出典:European Heart Journal, 2020;41:4483-4493
ほかにもアブレーションをおこなうと、認知症のリスクが減るということも報告されています。
自分で見つける心房細動
心房細動はいつも症状が出ていれば気づきやすいですが、時々症状が出るような方はどうやって心房細動を見つけるかということについてお話ししたいと思います。
心房細動に気がつくことの重要性
心房細動の治療の第一歩は“見つけること”ですので、まずは見つけることが重要になります。
心房細動に気がつかないと、脳梗塞になって初めて気づくことになります。脳梗塞になってしまいますとリカバーできたらいいですが、リカバーできずに麻痺などが残ったら、健康寿命を大きく損ねる可能性もあります。そうなってしまう前に心房細動に気づけば、脳梗塞の予防に取り組むことができます。
ですので、これまでの生活を維持するためにも、まずは見つける・気づくことが重要だと思います。
心房細動に気がつかないと、脳梗塞になって初めて気づくことになります。脳梗塞になってしまいますとリカバーできたらいいですが、リカバーできずに麻痺などが残ったら、健康寿命を大きく損ねる可能性もあります。そうなってしまう前に心房細動に気づけば、脳梗塞の予防に取り組むことができます。
ですので、これまでの生活を維持するためにも、まずは見つける・気づくことが重要だと思います。
脈の取りかた
自分で気がつくための方法として、一番簡単なのは脈を取るということです。
脈を取るというのは動脈に触れることなので、体のいろんなところで脈を取れます。肘、首、こめかみ、手首、足の付け根などのいろいろな箇所がありますが、一番は手首の橈骨動脈というのを触れるのが一般的だと思います。
脈を取るというのは動脈に触れることなので、体のいろんなところで脈を取れます。肘、首、こめかみ、手首、足の付け根などのいろいろな箇所がありますが、一番は手首の橈骨動脈というのを触れるのが一般的だと思います。
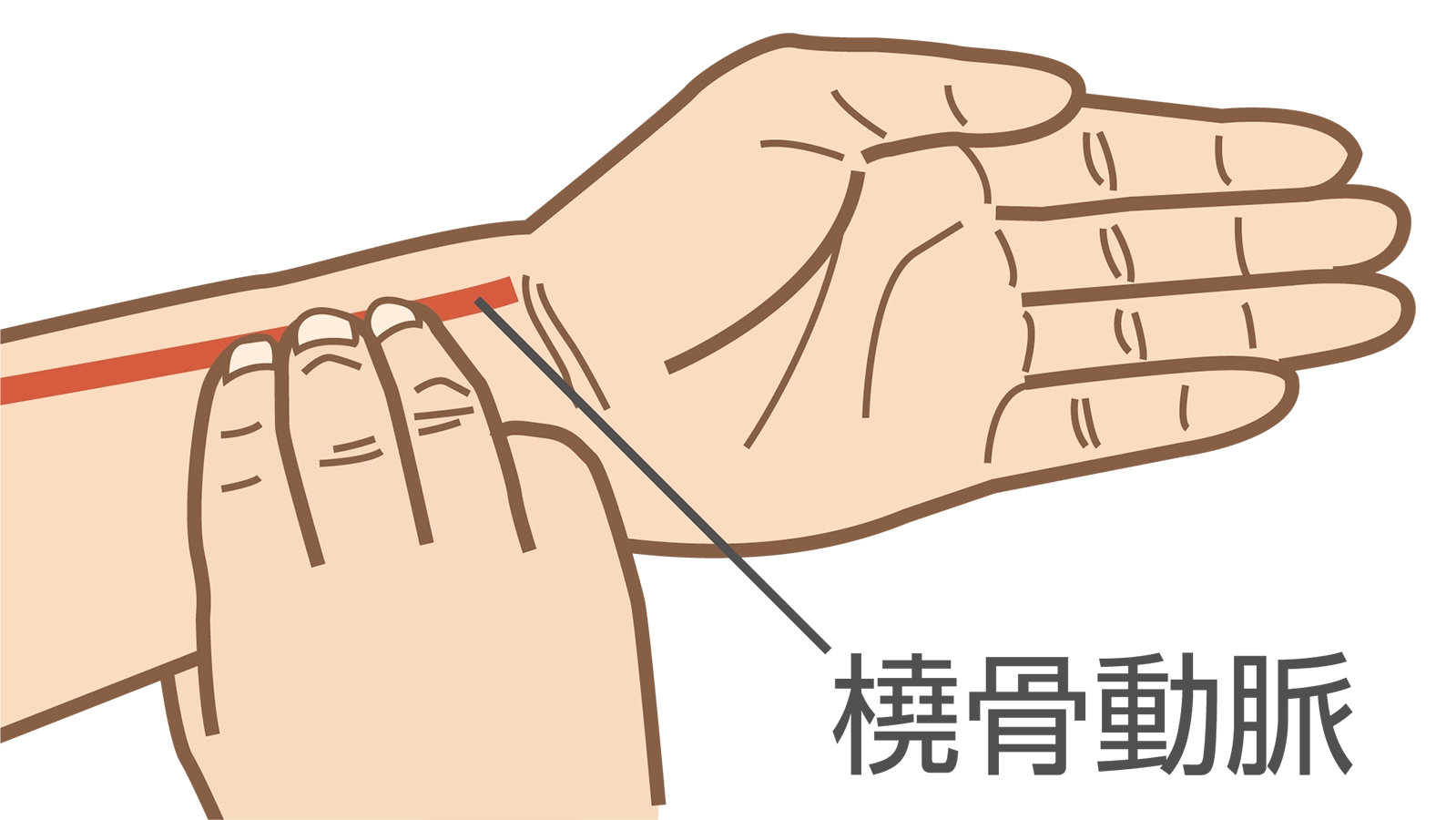
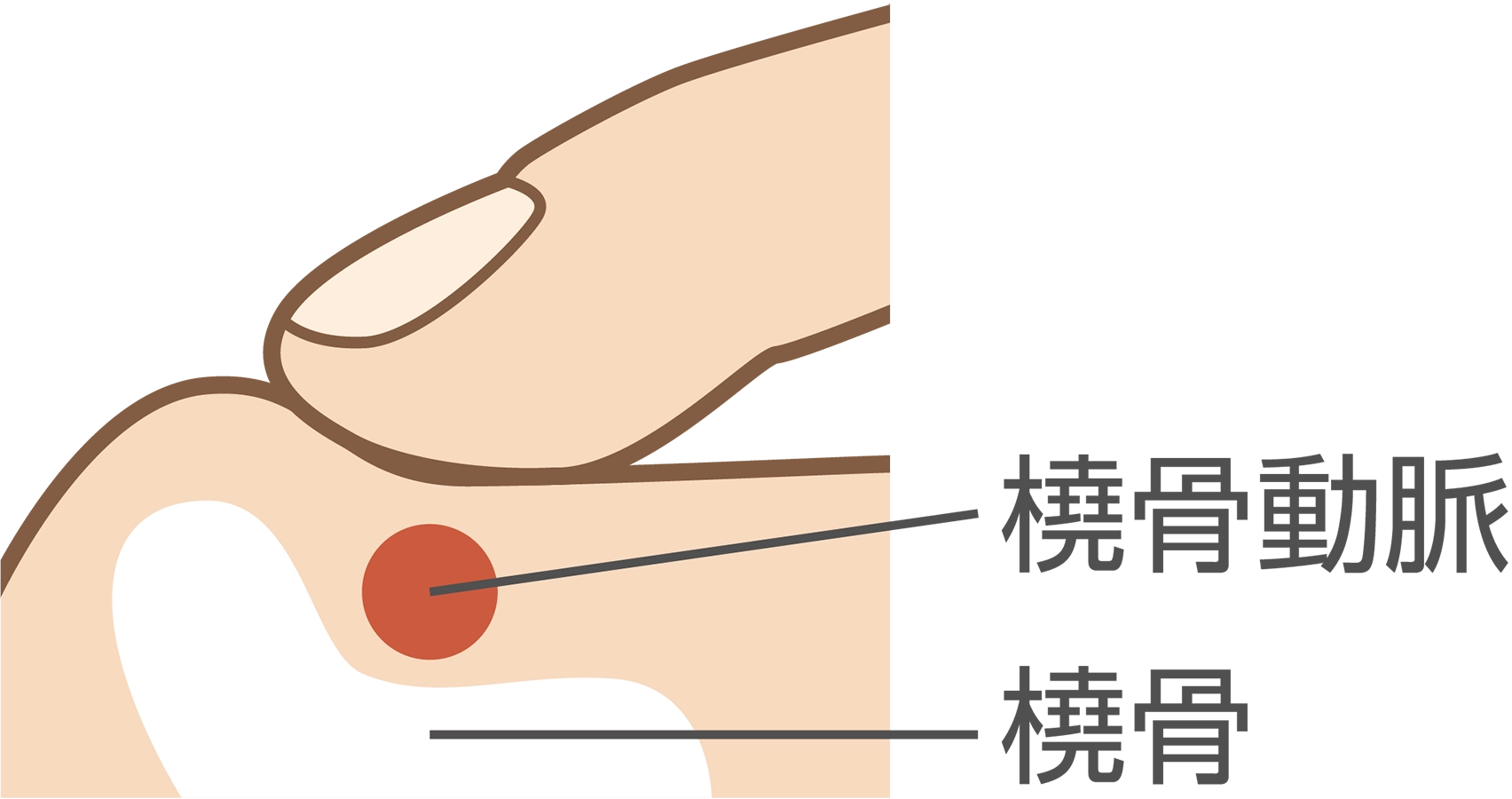
手を少し背屈させると、真ん中に2本の腱があります。その腱の親指側を、人差し指・中指・薬指の3本で外に向かって軽く押してみてください。そうすると橈骨という骨と指があたりますので、その間にある橈骨動脈で脈が触れるかと思います。この脈を感じ取ってほしいんです。
心房細動週間に、脈を取る習慣を
日本不整脈心電学会と日本脳卒中協会では3月9日を脈の日と銘打って、そこからの1週間(3月9日~15日)を心房細動週間としています。ここでぜひ脈を取る習慣をつけてほしい。1週間だけでも脈を取ると、発作性の方であれば“今日は正常だったけど明日は乱れているかもしれない”といったことがわかるようになります。気になったときには、毎日脈を取ってもらうということが重要なんです。
心房細動週間ウェブサイト|日本脳卒中協会・日本不整脈心電学会
心房細動週間ウェブサイト|日本脳卒中協会・日本不整脈心電学会
脈でわかること
脈を取る際には、脈が乱れていないか、脈拍数がおかしくないかということを確認していただきたいと思います。

正常洞調律の心電図
- リズムが規則正しい
- 脈の強さが一定

心房細動の心電図
- リズムが不規則
- 脈の強さが不規則
- 脈が触れにくい
正常な場合、脈というのは一定のリズムで規則正しく触れますし、脈の強さも大体一定です。では心房細動の場合はどうかというと、脈が不規則でリズムがバラバラだったり、強さも強かったり弱かったりします。
脈を触るだけでも、心房細動かどうかがある程度わかるんです。もし脈の触れ方が異常な場合、次は心電図を取ることが必要になってきます。
脈を触るだけでも、心房細動かどうかがある程度わかるんです。もし脈の触れ方が異常な場合、次は心電図を取ることが必要になってきます。
心電図と地域連携
心電図を取る際、総合病院と地域のかかりつけの先生方との大きな違いとしては、フットワークの軽さかなと思います。
総合病院はみなさんのご自宅から遠かったり、来てもなかなかすぐに検査ができなかったりということで時間がかかりやすい。でも、かかりつけの先生でしたら自宅からも近いことが多いので、まずはそこに行って心電図を取る。そして、その心電図の記録を総合病院に持っていって、専門的な治療をしていくという形をとるのが、一番リーズナブルかなと思います。
総合病院はみなさんのご自宅から遠かったり、来てもなかなかすぐに検査ができなかったりということで時間がかかりやすい。でも、かかりつけの先生でしたら自宅からも近いことが多いので、まずはそこに行って心電図を取る。そして、その心電図の記録を総合病院に持っていって、専門的な治療をしていくという形をとるのが、一番リーズナブルかなと思います。
まとめ
今回は心房細動を中心にお話しさせていただきました。心房細動というのはよく見つかる不整脈です。私たち医者もよく見ますし、皆さんもよくなってしまう不整脈です。
脳梗塞や心不全、認知症の原因となる可能性がありますので、しっかりと治療をする必要があります。
あまり怖がりすぎる必要はないですが、早期に発見して早期に治療することが重要になってきます。
病気を知って、恐れすぎずに正しく対応していただけたらなと思います。
脳梗塞や心不全、認知症の原因となる可能性がありますので、しっかりと治療をする必要があります。
あまり怖がりすぎる必要はないですが、早期に発見して早期に治療することが重要になってきます。
病気を知って、恐れすぎずに正しく対応していただけたらなと思います。
- 心房細動は、よく見つかる不整脈
- 脳梗塞や心不全、認知症の原因となり、生活の質を著しく低下させる可能性も
- 早期に発見して、早期に治療することが重要
- 病気を知り、恐れすぎず正しい対応を