産後のからだケア
加齢とともに増える前立腺がんについて、症状から治療法までわかりやすく解説します。
はじめに

正しいケアをおこなうことで、出産で受けたダメージを修復するだけでなく、将来の介護予防にもつながります。
お子さんとの時間を大切にしつつ、ご自身のからだも大切にして育児を楽しみましょう。
産後の骨盤や筋肉
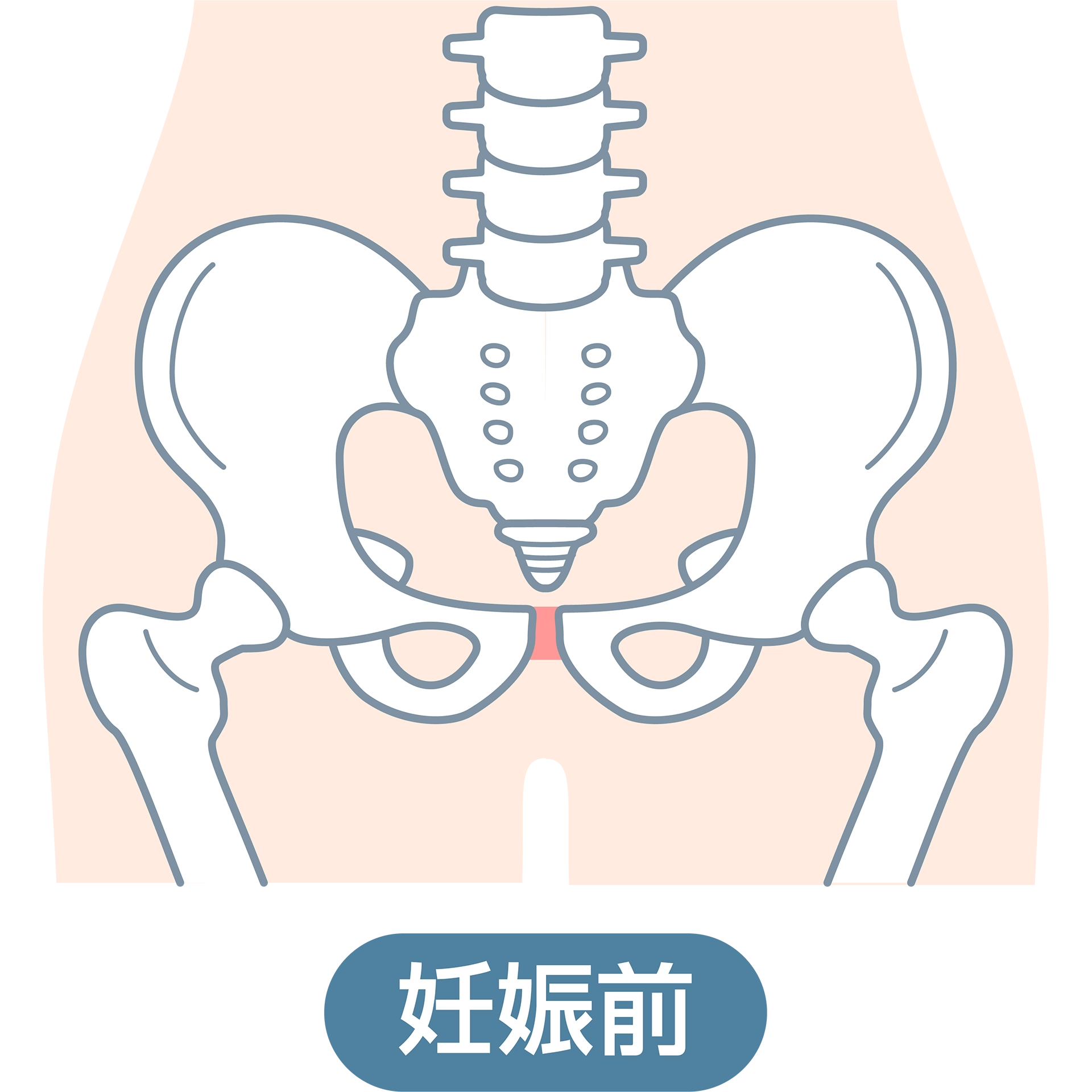
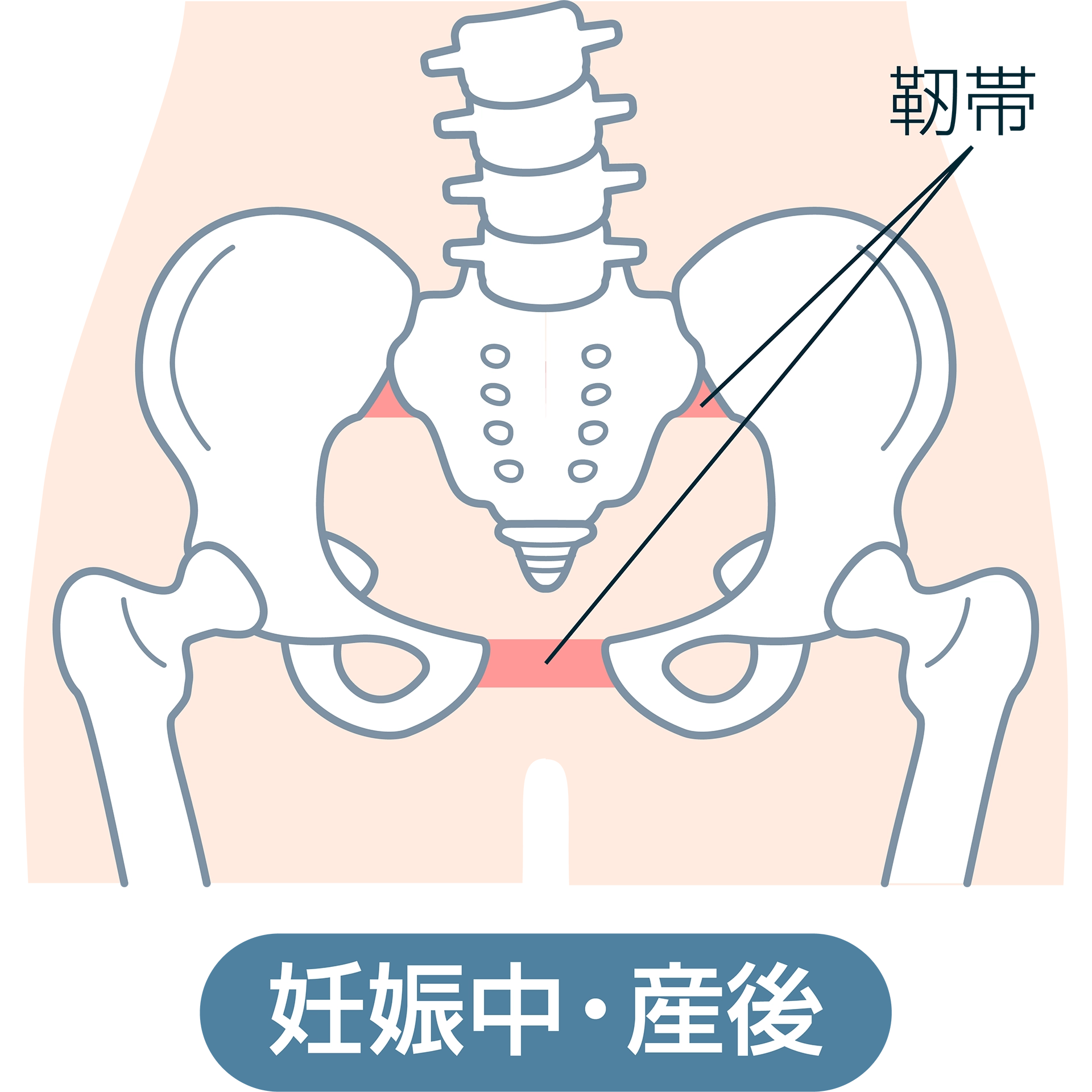
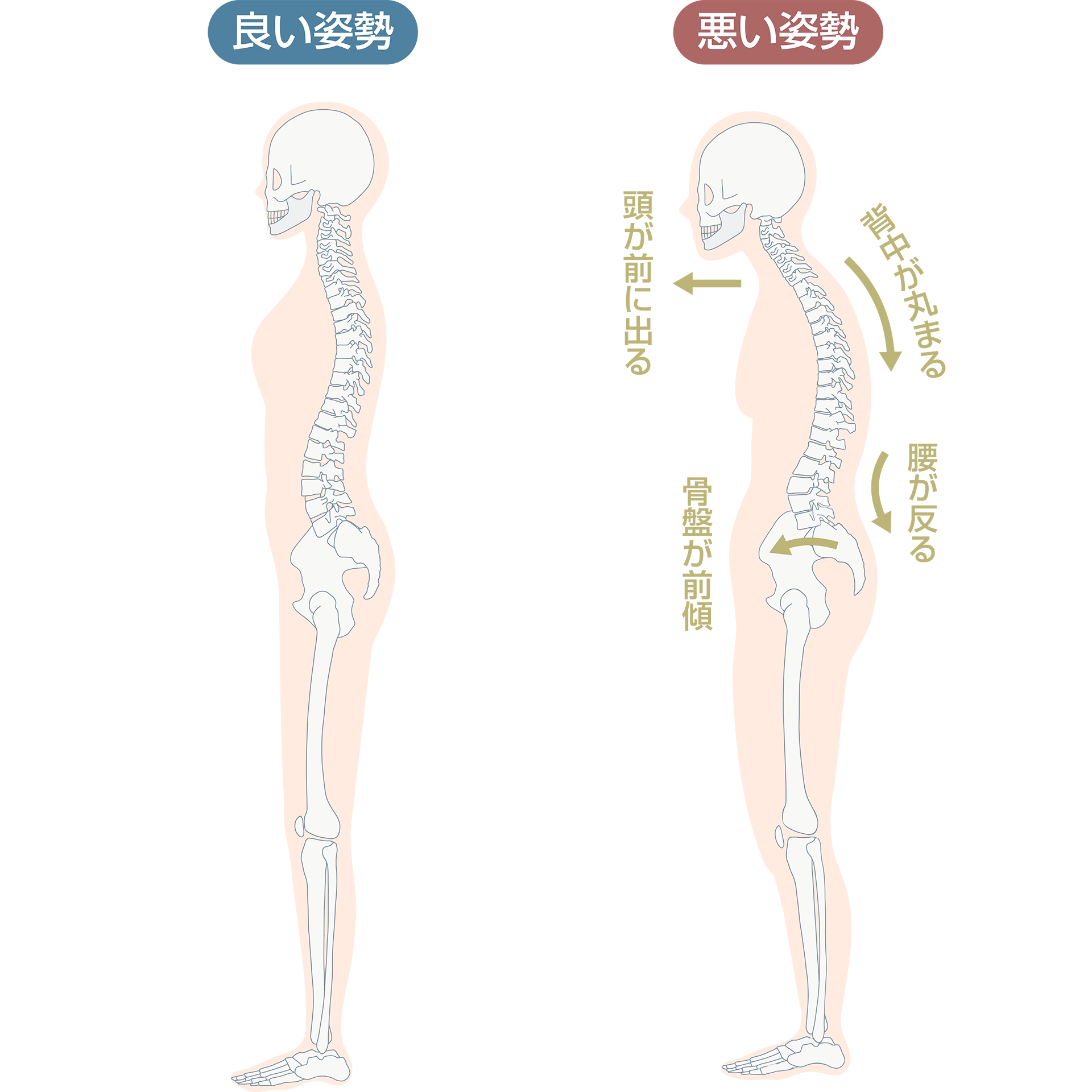
出産の際には、産道のまわりの筋肉群や靭帯が引き伸ばされてダメージを受けます。こうしたダメージを充分に回復できず、筋肉や靭帯、骨盤などの不安定な状態で生活することで、尿・便の漏れや子宮脱などのさまざまなトラブルを引き起こす可能性もあります。
骨盤ベルト

骨盤ベルトの役割
骨盤は産後およそ半年ほどかけて元に戻るといわれています。その期間は骨盤ベルトでサポートしてあげましょう。
ベルトの着け方
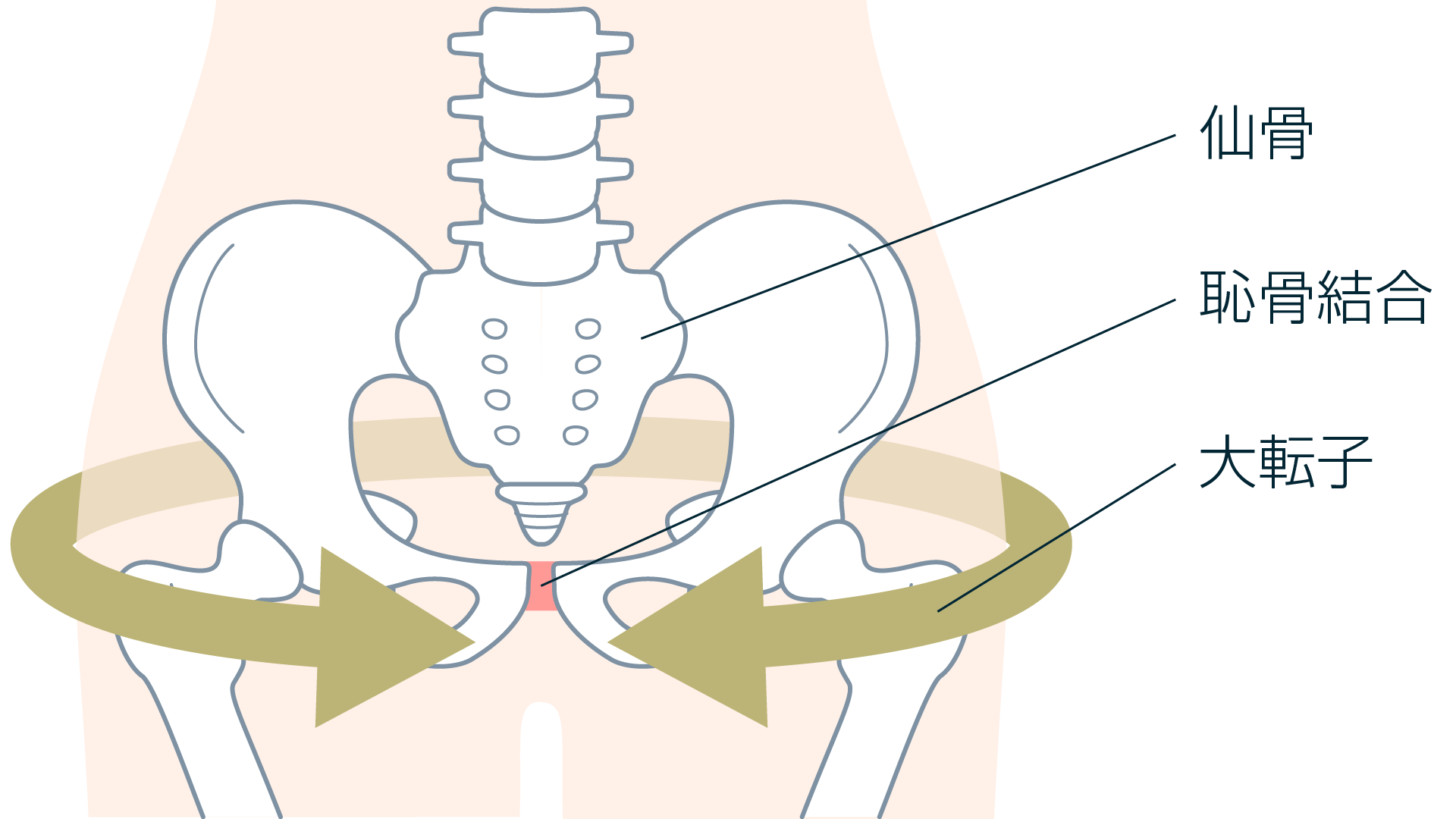
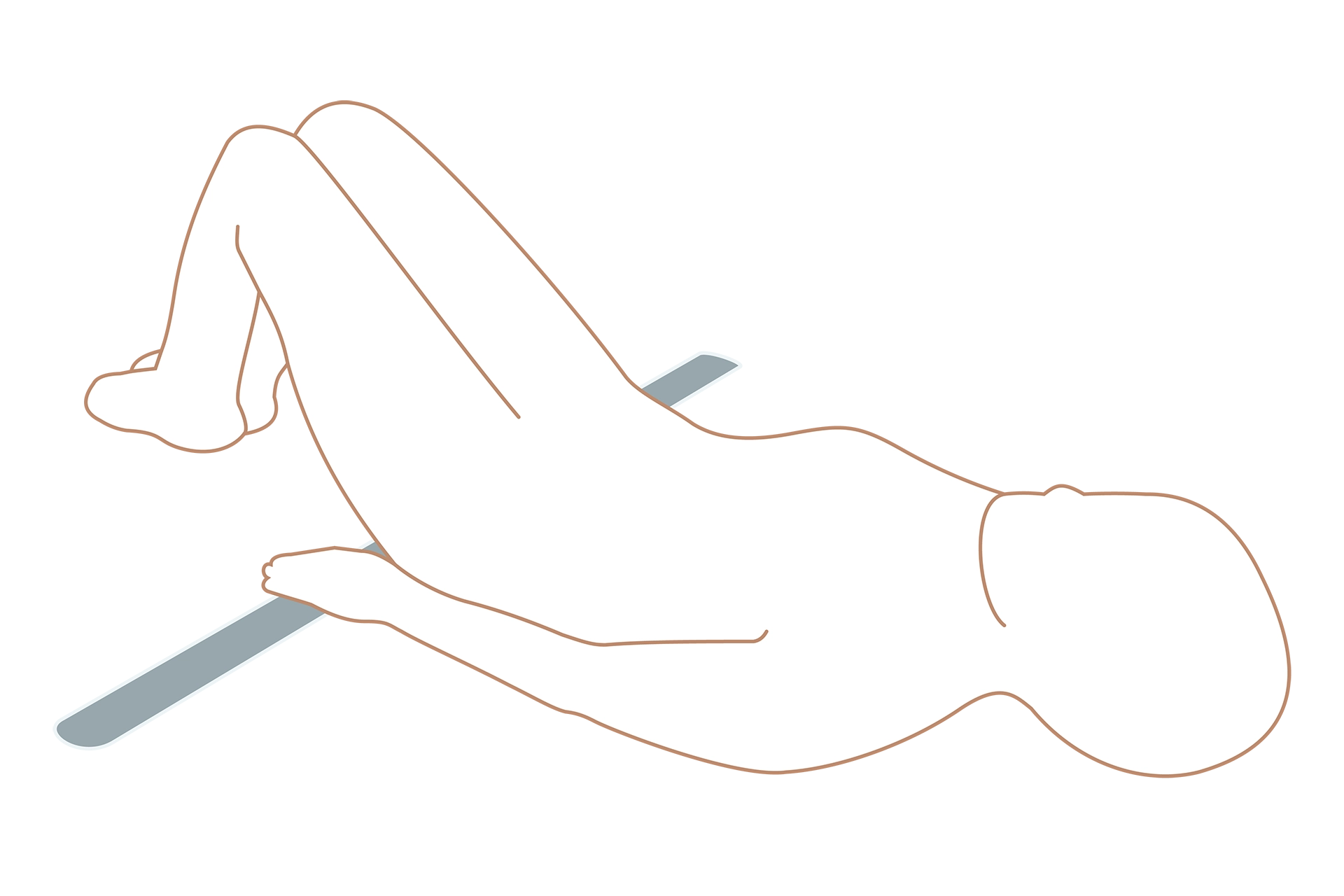
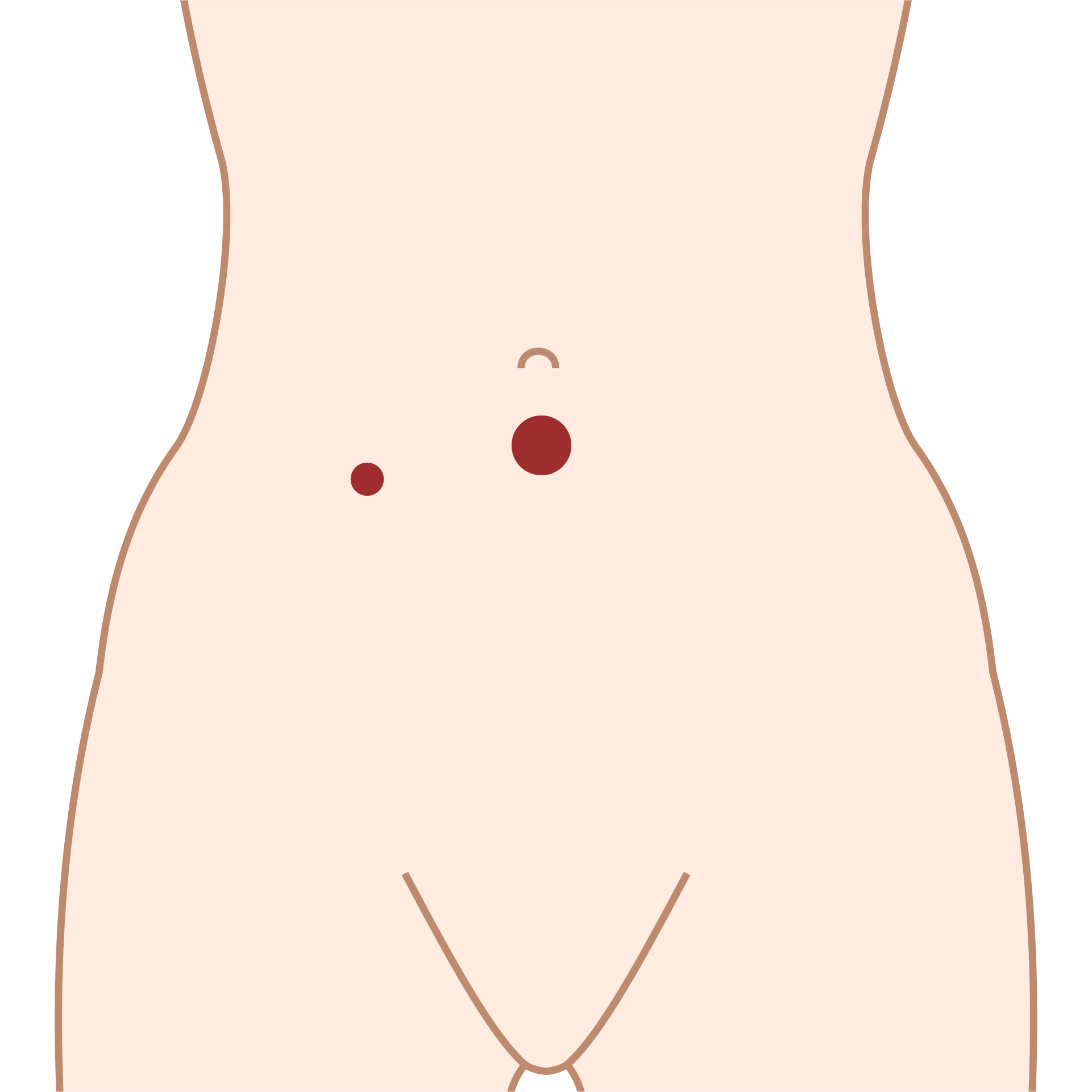
恥骨結合を閉じるように、大転子の上からベルトを装着します。
このとき、下着の中に巻くようにすると、トイレなどの度に巻き直す必要がなくなります。地肌の上に巻くのが気になる場合は、薄手の腹巻きなどの上から着けるのもおすすめです。汗や湿気による不快感を抑え、より快適に過ごすことができます。
また、悪露がある時期は気持ち良いと感じる程度の強さで締めましょう。お尻を床につけて足を伸ばし、片手を足のつけ根にそって差し込みます。手首近くまで楽に入るのが、良い強さの目安です。
着用時のポイント
ベルトは下着の中に巻くようにすると、トイレの度に巻き直す必要がなくなります。
悪露がある時期は、気持ち良いくらいの強さで締めましょう。お尻を床につけて足を伸ばし、片手を足のつけ根にそって差し込みます。手首近くまで楽に入るのが、良い強さの目安です。
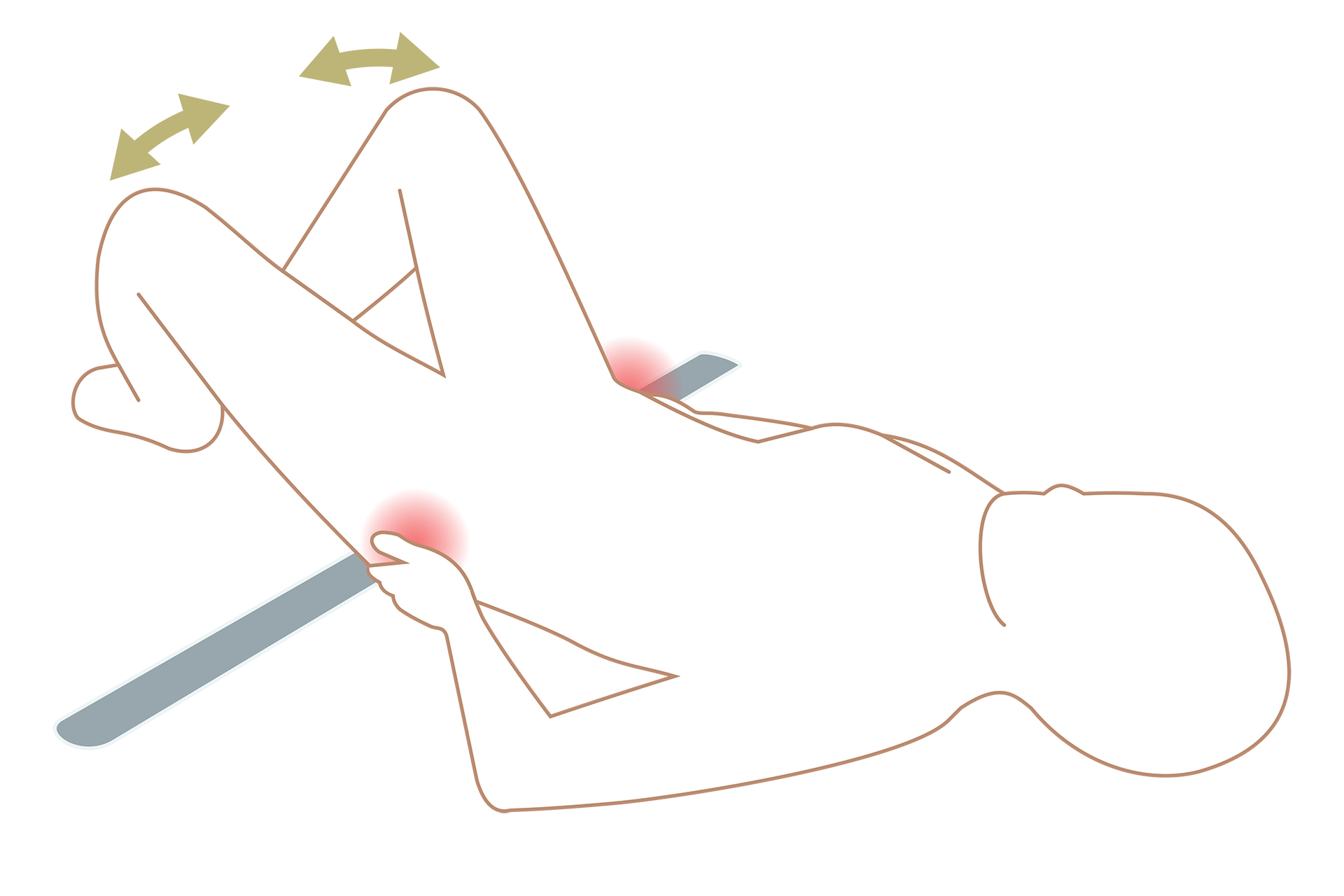
大転子を結んだ直線上に恥骨が来ることを確認しましょう。
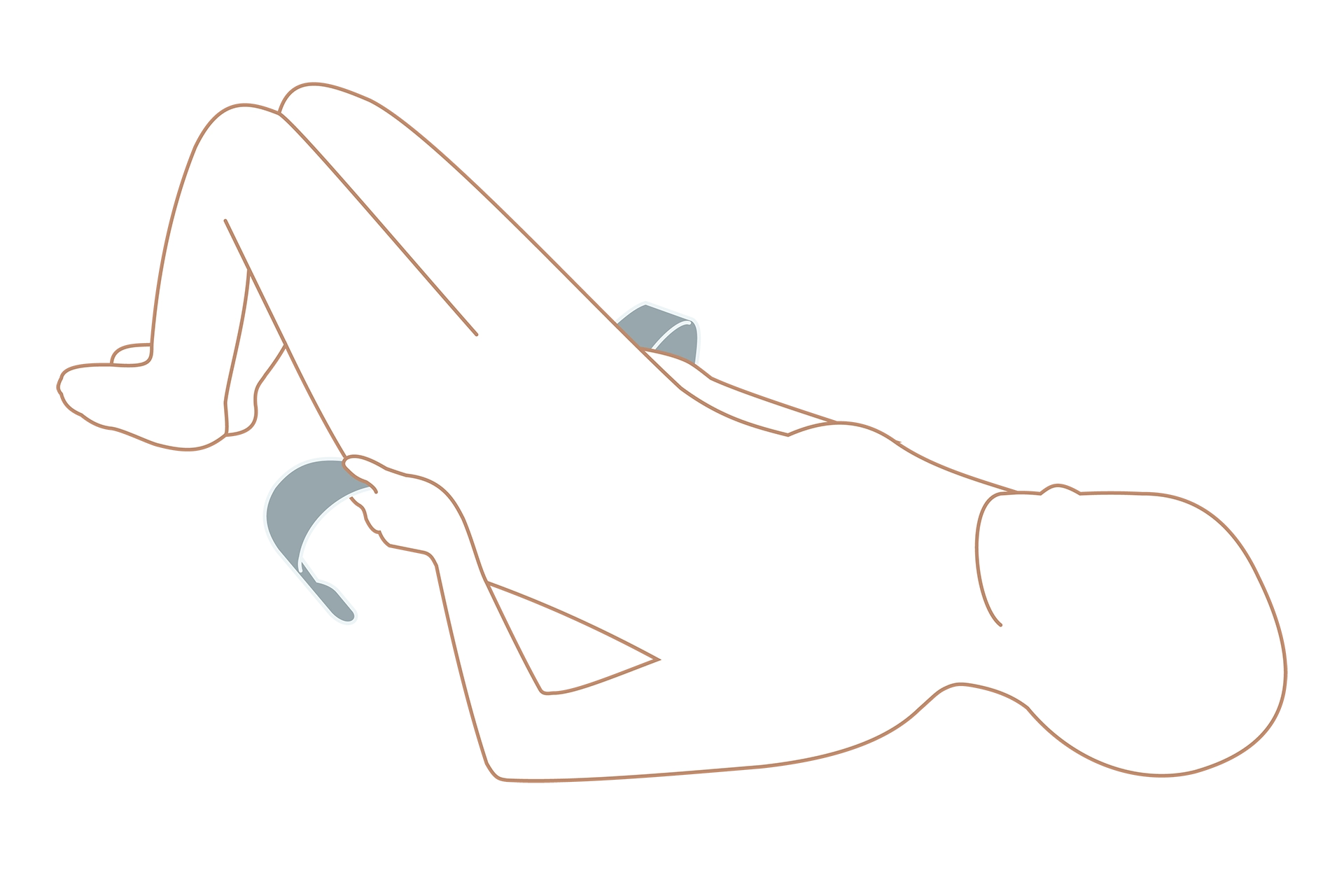
ベルトを巻くときはお尻を上げた状態でおこないましょう。無理のない範囲でおこなってください。
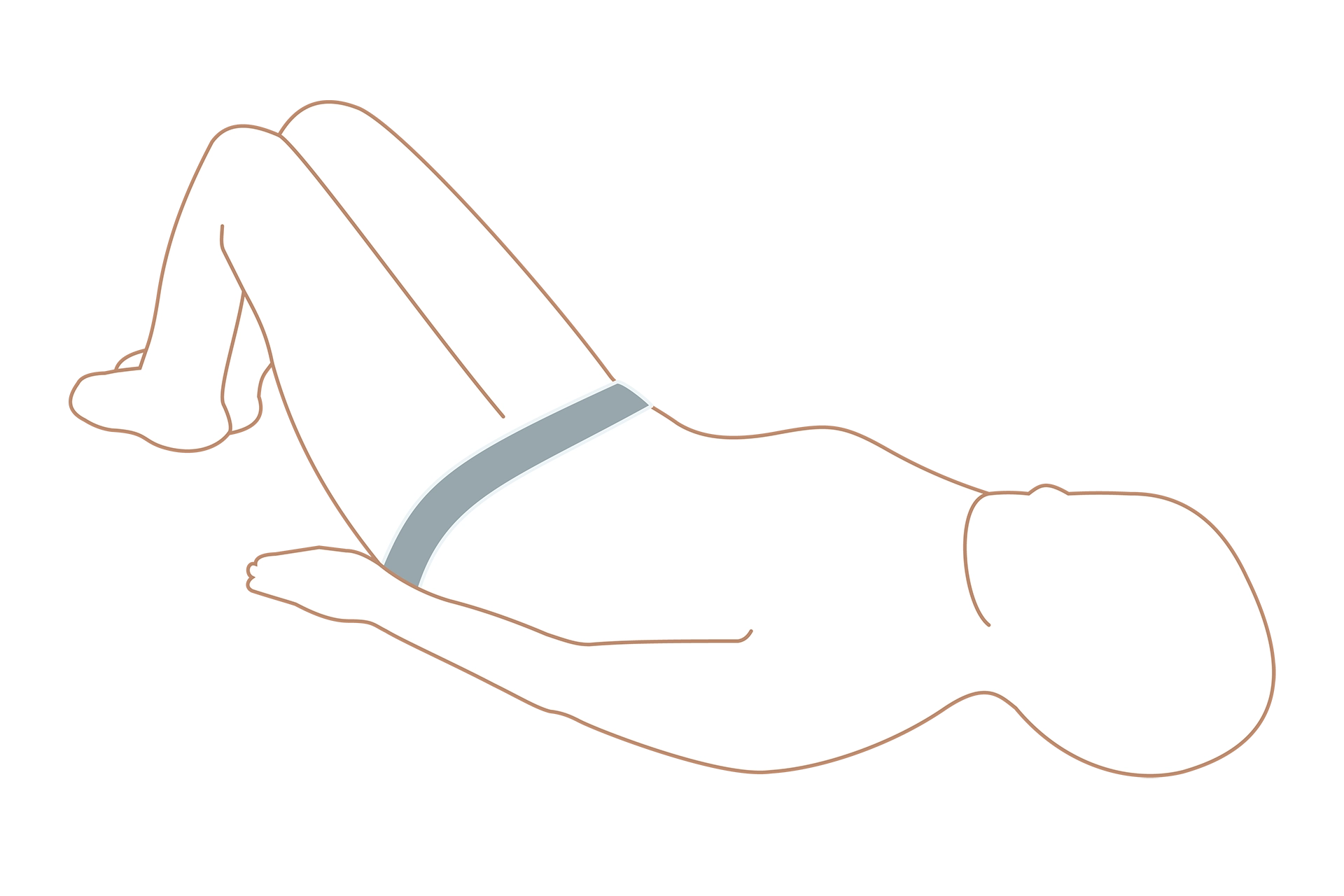


巻くときは顔の向き、お腹、かかとを意識して! 顔:まっすぐ前を向いたまま、お腹:軽く引っ込める、かかと:両足をくっつける

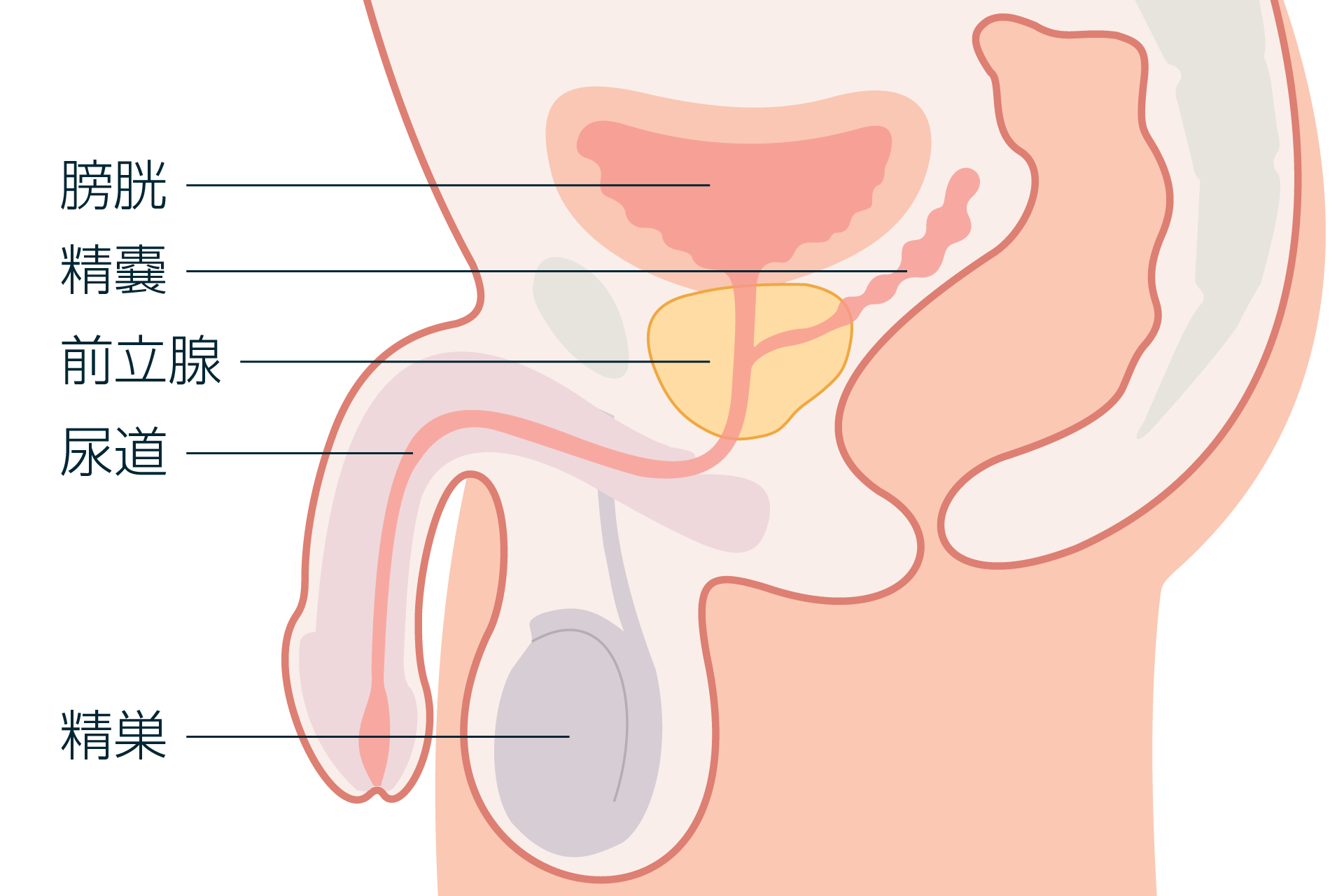
前立腺がんとは
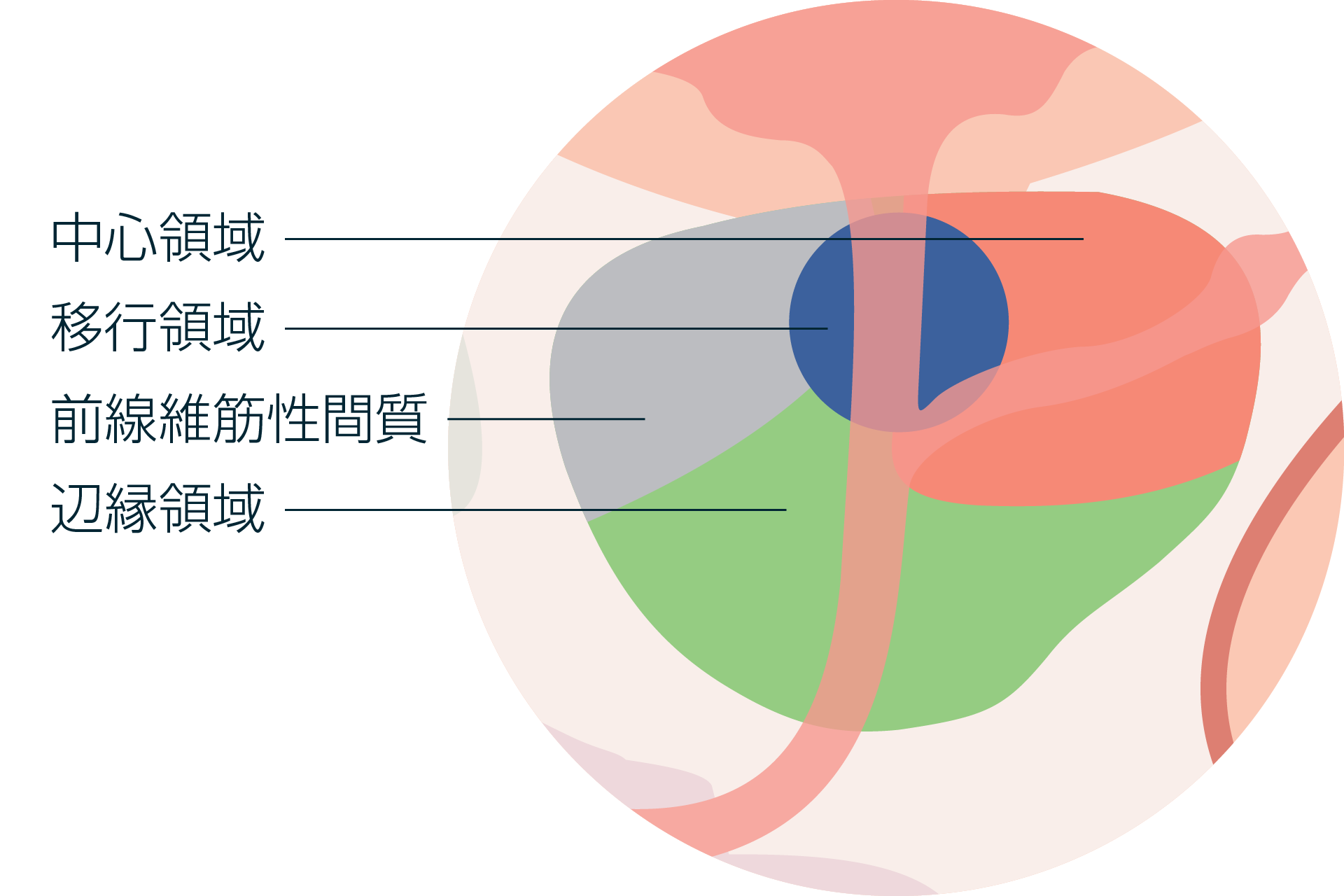
前立腺とは
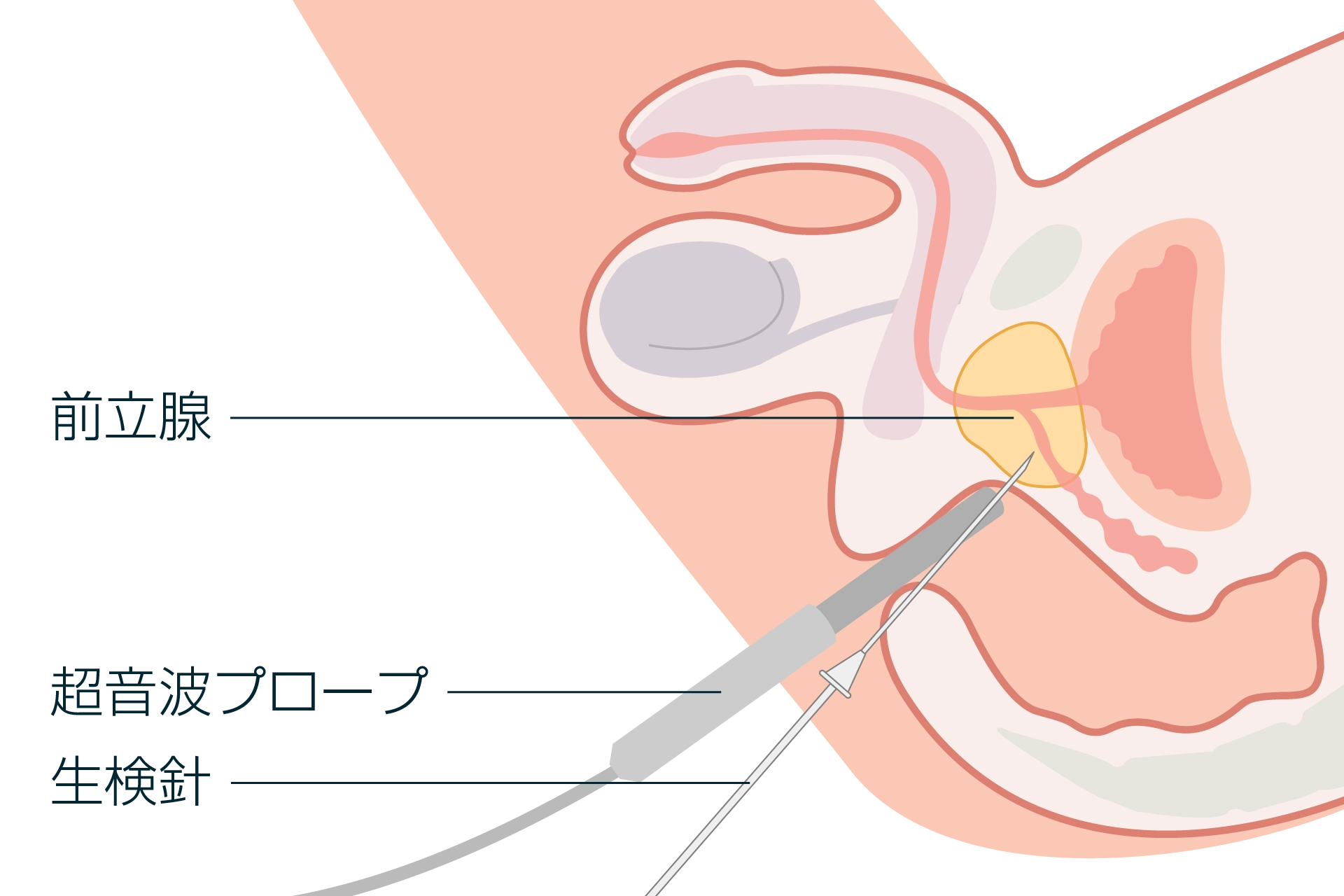
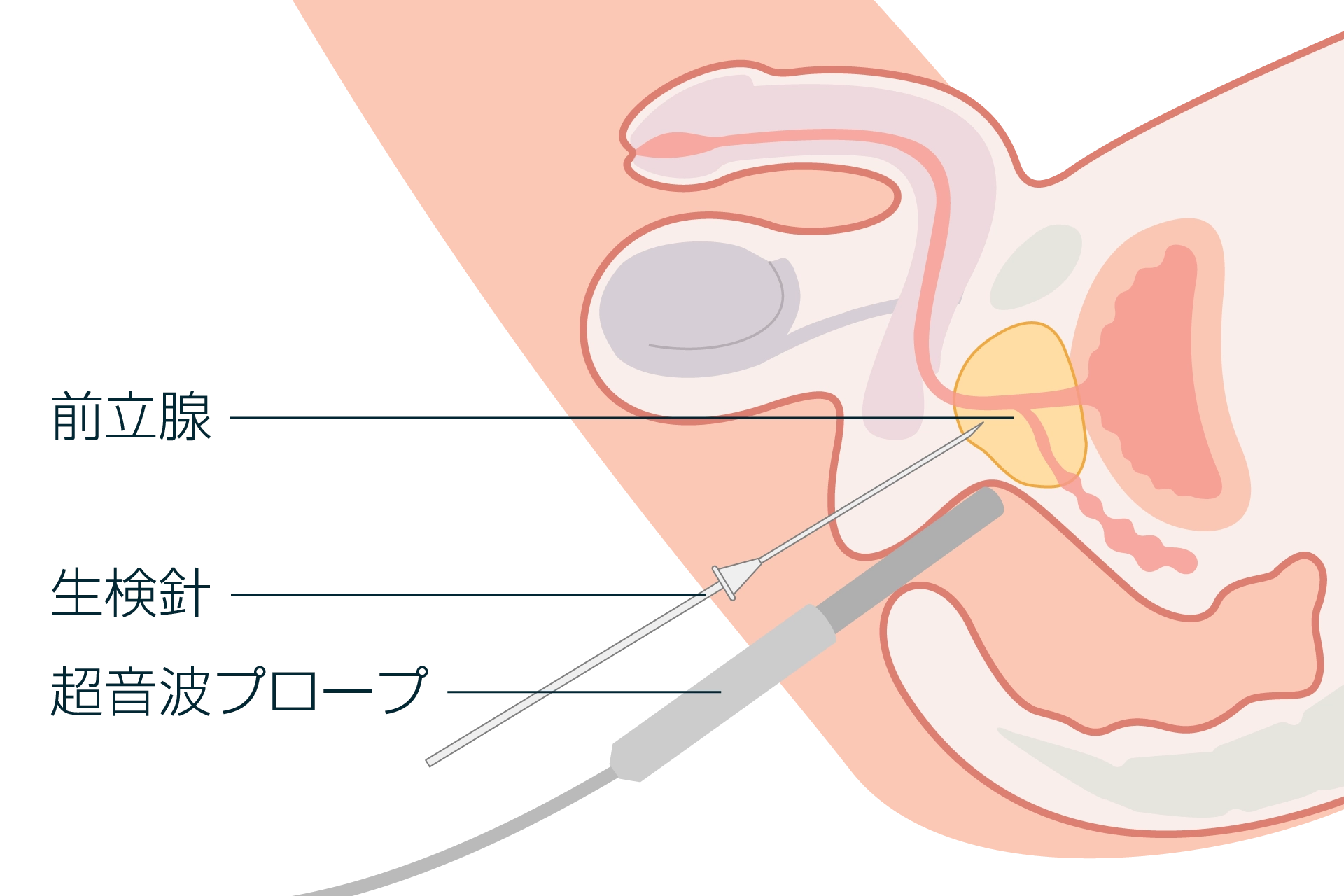
前立腺がんの検査方法
スクリーニング検査
なかでも市民検診や企業検診、人間ドックなどでおこなわれる一般的な検査がPSA検査です。前立腺がんの重要な危険因子が年齢であるという点から、50歳を過ぎたらPSA検査をすることが推奨されています。PSAは前立腺の特異なたんぱく質の一種で、少量ずつ血液に流れ出ますが、PSA値が増えるほど前立腺がんの疑いが高まります。
ただ、PSA値は前立腺肥大症や前立腺炎などでも上昇し、値が高い方がすべてがんというわけではありません。その場合、超音波検査で前立腺の大きさや形、MRI検査で前立腺がんの有無や場所を調べます。
確定診断
病期診断
前立腺がんの治療
| 分類 | 範囲 | 治療方法 |
| 限局 | 前立腺内にとどまる | 手術療法、放射線療法、PSA監視療法 |
| 領域 | 前立腺外に浸潤、リンパ節転移あり | 手術療法/放射線療法+ホルモン療法 |
| 遠隔 | 骨・臓器など離れた部位に転移 | ホルモン療法、化学療法、緩和ケア |
I期・II期の中で悪性度が低い限局性がんの場合は、基本的にPSA監視療法が中心です。PSA検査を3~6ヶ月に一度おこない、値が上昇しない間は無治療で経過観察をします。ただし、経過観察中はがんを悪化させないよう、男性ホルモンの分泌を促すような行為は避けていただくことが望まれます。
がんが前立腺の中に留まっている場合は、完治を目指す手術療法や放射線療法などが選択できます。また、手術や放射線照射を希望しない場合には、がんの進行を抑える治療をすることもできます。
一方、リンパ節などへの転移など、がんが前立腺の外まで拡がっている場合は、完治を目指すことが困難となり、内分泌療法(ホルモン療法)や化学療法でがんの進行を抑える治療をおこないます。
手術療法
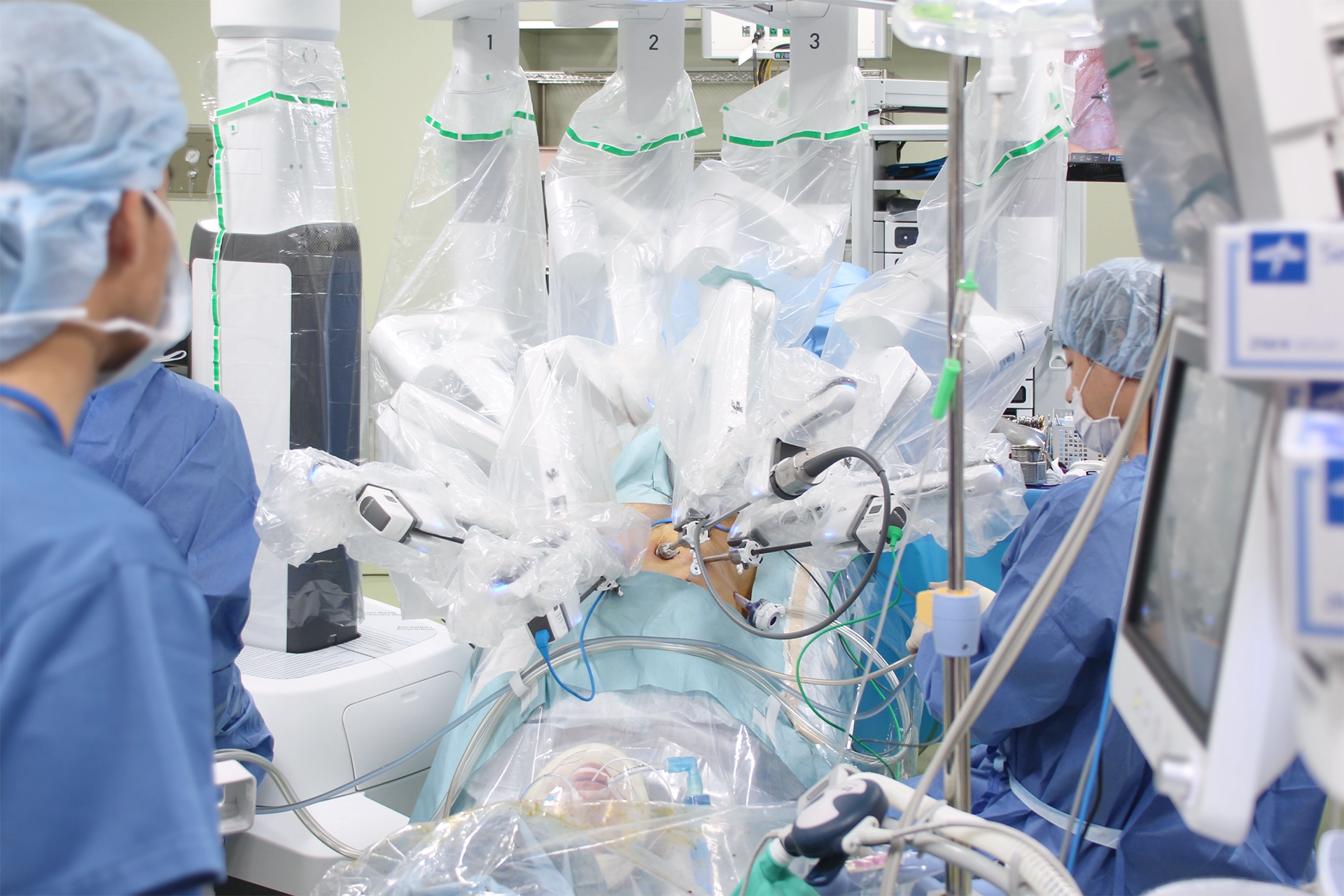
ロボット支援下手術
視野が広く、悪性部位を取り除くことも容易ですが、切開する範囲が大きく出血や術後の痛みがあります。
画像を通して広い視野が得られ、傷が小さく出血も少ない、身体に優しい低侵襲治療法です。お腹を大きく切らず、小さな穴から器具を入れておこなうため、術後の回復が早いのが特徴です。翌日には歩行や食事が可能となり、術後10日程度で退院できるため、早く社会復帰ができるなど多くの利点があります。ただ、熟練した術者でなければできません。
腹腔鏡に鉗子を取り付けたロボット・アームを挿入し、操作ボックスに入った医師が操作します。内視鏡画面は三次元で、従来の腹腔鏡画面(二次元)よりもリアルに患部を観察できますが、術者が触った感覚がないのが欠点です。
また、術後の後遺症として尿失禁や性機能障害が出る場合がありますが、尿失禁は半年ほど、性機能障害は(神経を温存した場合)3ヶ月~半年ほどで回復することが多いです。
ダビンチXi
ダビンチSP
手術について
また、術後に尿失禁が起こるケースもあります。これは前立腺を切除することにより、膀胱と尿道の解剖学的な構造が女性に近くなることが原因で、せき・くしゃみ等の動作により尿漏れを生じることがあります。
放射線療法
| 外部放射線療法 | 粒子線 | 陽子・重粒子、シンクロトロン |
| 中性子線、原子炉・加速器 | ||
| 電子線、リニアック | ||
| 光子線 | X線、リニアック | |
| γ線、密封小線源 | ||
| 内部放射線療法 | β線、γ線 | γ線、密封小線源 |
| β線、非密封線源 |
コンピュータで照射方向や線量分布を精密に計算し、がんの形に合わせて放射線をあてることができます。これにより、直腸や膀胱といった周囲の正常な組織への影響を抑えることが可能です。照射は1回あたり10分程度を20回ほど、1ヶ月半~2ヶ月にわたり外来通院で継続するのが一般的です。
コンピュータで腫瘍の位置を三次元的に把握し、多方向から放射線を集中させて照射する方法です。周囲の正常な組織をできるだけ守りつつ、がんそのものに強い線量を与えることが可能です。通常は1回あたり15〜30分程度を5回前後おこなう短期間の治療で、外来通院で受けられることが一般的です。
陽子の性質を利用することで、がん細胞に効率よく照射することが可能です。ただし、実施できる施設は少数にとどまります※。照射は1回あたり15~30分程度を12回ほど、約3週間にわたり外来通院で継続するのが一般的です。
※当院では実施していません
内分泌療法(ホルモン療法)
前立腺がんの生存率と早期発見の重要性
しかし、転移が進んだ場合には治療が難しくなり、5年生存率は53.4%※4まで低下します。そのため、症状が出る前に見つけることが何よりも重要です。
前立腺がんを予防するには
- 質・量ともに良い睡眠
- 揚げ物を控える
- 大豆製品の摂取
- トマト(リコピン)の摂取
- たばこを吸わない
- ストレスを溜めない生活
- 飲酒はほどほどに
- 適度な運動
- 排尿時の違和感を見逃さない
- 定期的なPSA検査の受診
さらに自覚症状がない前立腺がんにとって重要なことは、定期的にPSA検査を受けることです。早期発見をすることで治療の選択肢が広がり、治癒できる確率が格段に高まります。前立腺がんは加齢に伴い急激に発症率が高まるため、50歳を過ぎたら定期的にPSA検査を受診しましょう。
- 厚生労働省「全国がん登録 罹患数・率 報告 2021」
- 厚生労働省「2023年人口動態統計(確定数)」
- 前立腺検診協議会・財団法人前立腺研究財団「前立腺検診の手引き」(金原出版) 54-70, 1993
- 全国がん罹患モニタリング集計 2009-2011年生存率報告(国立研究開発法人国立がん研究センターがん対策情報センター, 2020) 独立行政法人国立がん研究センターがん研究開発費「地域がん登録精度向上と活用に関する研究」平成22年度報告書
- 国立研究開発法人国立がん研究センターがん対策研究所がん登録センター「院内がん登録2012年10年生存率集計」
- 前立腺がんについて
- 特集インタビュー「前立腺がん 6つのポイント」
- 講座「前立腺がんのお話~早期発見で完治を目指す~」
- 健康のつボ!「前立腺がんについて」
- 前立腺がん(外部サイト / がん情報サービス)